I numeri in corsivo e parentesi rinviano alla Bibliografia
Focus sulla Salute Mentale: la Società vi pone sufficiente attenzione?[1]
Mi sembra opportuno registrare al momento attuale una forte diminuzione della tensione su come l’uomo tratta l’uomo che ha avuto la sfortuna di incontrare un disturbo mentale; tensione che era andata montando dai tardi anni 50, originata e resa viva da quanto accadeva di positivo in non più di tre-quattro Ospedali Psichiatrici contemporaneamente sui cento esistenti in Italia[2], acuita dal Libro Bianco edito nel ’68 dal Ministero della Sanità (il socialista Mariotti ne era il titolare) che raccoglieva le nefandezze che andavano accadendo nei Manicomi e che la stampa aveva iniziato a pubblicizzare.
Questa tensione, che raggiunge l’acme nel ’78 con la richiesta radicale di referendum sulla chiusura dei manicomi, sfocia nel tentativo (peraltro riuscito) delle forze politiche al governo di evitare il referendum con la legge 180/78 di matrice basagliana, e da allora è in costante diminuzione, attualmente si direbbe in caduta libera come se i problemi fossero stati finalmente e definitivamente risolti.
Ma non è così: o, meglio, credo che non sia così e mi propongo di dimostrarlo: se ci riesco, dovremmo concludere che non è segno di civiltà che una persona incontri la malattia mentale o sia portatrice di un ritardo mentale o di un disturbo di personalità nell’indifferenza generale sul destino suo e dei suoi familiari.
Il comportamento dei media
La stampa passa ormai, anche in campo nazionale, solo fatti eclatanti; il malato che uccide il sano: delirante di persecuzione che uccide una persona sconosciuta per strada, figlio che uccide la madre, letteralmente la svuota delle interiora che porta a giro per la città dentro un sacchetto di plastica, madre che uccide: il figlio neonato mettendolo in lavatrice, la figlia di 9 anni a coltellate, precipitando il figlio dalla finestra ecc., oppure il sano che uccide il malato: madre o padre esasperato che uccide il figlio rispettivamente autistico e schizofrenico, figlio che torna dal servizio militare e uccide a coltellate il padre affetto da disturbo antisociale di personalità ecc.
Il messaggio che se ne ricava è, nel primo caso: “...che nessuno giudichi!”: è tale la tragedia che è opportuno il perdono e la comprensione di tutti nel silenzio: ma il silenzio è omertà quando la persona era in cura da un professionista (com’è in genere) e se ne può ricavare il sospetto che il fatto delittuoso possa essere stato frutto di cattiva assistenza, o per incapacità e leggerezza del professionista o per mancanza di risorse adeguate dal punto di vista quantitativo e/o qualitativo.
Nel secondo caso, il sano che ha ucciso il malato: “non poteva fare diversamente, si è sacrificato” per salvare la famiglia mediante il proprio coinvolgimento totale nel sacrificare la vita del congiunto affetto da malattia mentale tale da non poter essere umanamente sopportata. Anche in questo caso s’è persa la responsabilità del curante: ha capito la gravità del disturbo, come ha provveduto, disponeva delle risorse appropriate, e se non ne disponeva, le ha richieste?
Nei confronti dei suicidi mi sembra che si possa onestamente dire che stiano precipitando nell’inconscio collettivo: sembra che non sia possibile avere dati sicuri non solo a Lucca, ma in tutta Italia su quanti suicidi avvengano realmente in un anno per 100.000 abitanti.
È mia convinzione,
suffragata da tutta la mia vita professionale ormai quarantennale, che il
suicidio sia l’atto terminale di una gravissima alterazione dello stato
psichico del soggetto: il suicidio come scelta “libera” in pratica è
inesistente: anche nei casi di prigionieri che si tolgono la vita per evitare
di denunciare, sotto tortura, i compagni: il partigiano Fanciullacci che si
getta da una finestra di Villa Triste a Firenze, ad esempio (9) in
realtà sta vivendo uno stato psicologico di estrema coercizione e di sofferenza
che lo costringe al gesto: in questo caso, la patologia individuale è diretta
derivazione di quella contestuale. Quando l’istinto alla conservazione della
propria vita viene meno vuol dire che la persona sta soffrendo, per cause
esterne o interne, cioè per patologia del contesto o propria o per una
combinazione di entrambe, in maniera talmente insopportabile da vedere nel suicidio
l’unica soluzione.
Secondo i dati ISTAT riportati dal Gruppo Abele di Torino (1), negli anni ’90-’95, per 100.000 abitanti, oscilla tra un massimo di 7,4 suicidi nel ’93 e 6,4 suicidi nel ’95, cifra che appare parecchio sottostimata se la confrontiamo con i dati di Trieste, dove Dell’Acqua, (2) direttore dell’UO di Psichiatria, riporta 20 suicidi per 100.000 abitanti/anno. Sarebbe anche interessante sapere quanti pazienti sono reclusi per fatti dipendenti da un disturbo mentale: nel triennio 94-96 si sono suicidate 253 persone in carcere (3); quando si parla di analisi della domanda, si parla anche di questi dati, che nascondono problemi di patologia mentale irrisolti. La stampa tende a non registrare più i suicidi, a meno che non riguardino persone appartenenti a classi sociali medio-alte.
Talvolta
la stampa minimizza: riporto ad es. un articolo in cronaca su un quotidiano
cittadino del 13/3/01, che (per un ragazzo che si era tolta la vita mediante
impiccagione) titola:”Un giovane trovato morto nel bosco. ...Ieri mattina il
corpo senza vita del ragazzo è stato trovato dai CC di Lammari ai piedi di un
albero. L’ipotesi più probabile secondo gli inquirenti è che il giovane si sia
tolto la vita...”(4). Il giornalista ha tralasciato di dire che i piedi
del giovane non toccavano terra e che una corda ne collegava il collo ad un
ramo dell’albero: il suicidio era quindi una sicurezza, a meno che non si
trattasse di omicidio!
Credo che questa tendenza a tenere in ombra il suicidio, oltre che per non propagandarlo, avvenga sia, per le preghiere dei familiari che si ritengono infangati dalla pubblicizzazione della notizia, che per l’opportunità di non gettare discredito sul professionista curante (opportunità ancora più cogente se si tratta di una équipe), che non tende certo ad evidenziarli per un elementare quanto cieco e incongruo meccanismo di difesa personale: cieco ed incongruo perché se non lo si studia non avremo mai la possibilità di comprendere le cause del suicidio, cioè le condizioni necessarie e sufficienti, o comunque che ne favoriscono la realizzazione, e quindi, non potendolo prevenire, esponiamo i nostri pazienti a farlo diventare uno sbocco ovvio, quasi un evento naturale. Personalmente conosco l’enorme senso di fallimento che si prova per il suicidio di un proprio paziente, però è importante arrivare a capire le presumibili ragioni dell’atto, passo indispensabile se si vuole sperare di riuscire ad evitare il ripetersi in futuro di casi simili (sia in senso auto che eteroaggressivo).
Era
un docente di scuola media superiore di 28 anni che si tolse la vita mediante
precipitazione in un pozzo, ad un mese esatto dalla sua dimissione dal mio
reparto, (si era ai primi tempi del servizio territoriale e io continuavo a
seguire le persone a casa) circa 30 anni fa: sostenuto dal prof. Gherarducci,
ripercorsi con i suoi familiari e i suoi amici la sua vita negli ultimi giorni:
a mia insaputa si era fidanzato, la fidanzata gli aveva tolto la terapia alcuni
giorni prima “perché stava bene”, gli aveva negato il suo aiuto per
accompagnarlo nella vicina città alla scuola ove aveva insegnato l’anno
precedente e dove doveva andare per svolgere le pratiche burocratiche
necessarie per poter insegnare al nuovo anno scolastico, perché “un uomo fa da
solo”; arrivato a scuola aveva girato intorno ad essa, non era riuscito ad
entrare in segreteria, aveva nuovamente chiesto aiuto ad un collega che non
capì (ma come avrebbe potuto capire?) e gli si negò; andato a casa senza essere
riuscito ad iscriversi al nuovo anno, aveva parlato col padre (che non mi ha
riferito né l’oggetto né le modalità del colloquio): di fatto, da testimonianze
altrui, anziché cercare di capire il figlio in evidente crisi psicotica, lo
avrebbe trattato male, evidentemente acuendone l’angoscia, per cui questi è
scomparso ed è stato trovato alcuni giorni dopo in un profondo pozzo nei pressi
della casa paterna. Questa ricostruzione, estremamente dolorosa, mi fu utile
per capire i limiti della mia responsabilità e per non ripetere gli stessi
errori in futuro: senza dubbio non avevo posto la necessaria cura e attenzione
nello spiegare ai parenti e agli amici l’importanza di assumere la terapia
farmacologica almeno ai primi tempi dopo l’ospedalizzazione, per prevenire
ricadute psicotiche, di avvertirmi in caso di cambiamenti e di discutere con me
se aumentare o diminuire o addirittura togliere il farmaco, di dare ascolto
alle sue richieste di aiuto, di assolverle in maniera adeguata cioè senza farlo
pesare ecc. (anziché darne per acquisita la comprensione), e, nei riguardi
dell’utente, di stabilire con lui un rapporto tale da diventare, come medico,
la sua ultima spiaggia in caso di defaillance del suo contesto; tutto questo
divenne, da allora, parte integrante dei miei doveri professionali. In caso di
mancato aggancio del paziente severamente depresso, o di insicurezza nel suo
entourage, ho ritenuto e ritengo tuttora opportuno procedere al ricovero,
proprio per metterlo in una situazione di sicurezza, finché almeno uno degli
elementi del sistema non sia cambiato: familiari degni di fiducia o paziente
migliorato in misura tale da poter instaurare una relazione credibile (è questa
seconda condizione che più facilmente si verifica, in genere in un breve spazio
di tempo, intorno ai 15 giorni in media, tempo necessario anche per trovare la
terapia antidepressiva adeguata).
Cosa ha significato la 180/78?
Sono passati 24 anni dalla promulgazione della 180 del 13/5/78. Sei mesi dopo viene recepita nella 833/78 con soli 4 articoli che cambiano il contesto dell’azione psichiatrica (non più l’Ospedale Psichiatrico, ma il territorio), l’obiettivo (non più l’allontanamento dalla società come misura di pubblica sicurezza, mediante la presa in carico globale in custodia, bensì la prevenzione, la diagnosi e terapia e la riabilitazione), le tecniche per raggiungere l’obiettivo, i paradigmi scientifici sui quali queste si fondano; quindi:
1) anche la preparazione professionale degli operatori avrebbe dovuto adeguarsi, e
2) le risorse manicomiali avrebbero dovuto essere riciclate in risorse territoriali.
A tutt’oggi, almeno per i casi di cui si occupano i media, sta passando in pratica l’antico messaggio della Rupe Tarpea.
Oltre ai casi classici degli Spartani e dei Romani,
pare opportuno ricordare che :
a) nel Levitico (20-27) sta scritto: “Se uomo o
donna, in mezzo a voi, eserciteranno la negromanzia o la divinazione, dovranno
essere messi a morte; saranno lapidati e il loro sangue ricadrà su di essi”; da
questa legge è derivata, nel medioevo, la possibile interpretazione della follia
come possessione del demonio e il salvataggio del posseduto mediante il rogo (5);
b) nel 1300-1400 i folli, in alcune città europee,
hanno luoghi di detenzione loro propri, oppure vengono gettati in prigione, o
affidati a pellegrini che li portino via, in pellegrinaggio alla ricerca di
luoghi santi dove possa accadere la guarigione (ad es. Gheel, Besançon ecc.) o
semplicemente per liberare la città dalla loro presenza scomoda.
Battelli (“la nave dei folli”) lungo il Reno e i
suoi affluenti, si prestavano a questa bisogna: talora il folle veniva
abbandonato prima del luogo concordato, poteva ritornare indietro o vagare per
la campagna (in pratica, per la sicurezza dei cittadini, il folle veniva
“imprigionato dentro l’esterno”) (6).
c) Nel settembre del ’39 Hitler emana il decreto sull’Eutanasia, col quale si autorizzano gli psichiatri a praticare l’eutanasia ai pazienti che vivevano in ospedale psichiatrico e che 1) non potevano mantenersi da soli, 2) avevano commesso un reato, e 3) non erano ariani; vengono così sacrificati nella Germania hitleriana circa 180.000 ricoverati nei manicomi (che vivevano “una vita indegna di essere vissuta” secondo la dizione ufficiale del regime) mediante camera a gas (monossido di carbonio – Programma “Azione T4”) dal ’39 al ’41, con la somministrazione della dieta E dal ’41 al ’43, e in ultimo con iniezioni di morfina (7); in Svezia e in Norvegia nel 1950 pazienti psichici vengono sottoposti ai raggi X per valutarne gli effetti sull’uomo, successivamente in Cile, nel ’73 a Valparaíso, con lo stesso programma T4, vengono uccise persone ricoverate in Ospedale Psichiatrico (8).
Ma sia i Romani, nel caso specifico, che gli Spartani e ogni altro popolo che aveva istituzionalizzato la soluzione del problema (dell’handicap in genere) mediante la cancellazione del suo portatore, sia fisica tout-court che sociale con la carcerazione, o con il trasportarlo e abbandonarlo a centinaia di chilometri di distanza, o con il ricovero in quella istituzione totale che era il manicomio, oltre a mancare di umanità (definibile come rispetto per la vita altrui sulla base, se non altro, di quella regola fondante la società che è la “legge della reciprocità” – cioè non fare all’altro ciò che non vorresti fosse fatto a te stesso), non avevano le risorse attualmente a disposizione in termini di ricchezza di conoscenze psicologiche [teoria della comunicazione e dell’influenza che questa ha sul comportamento umano, derivata dalla Scuola di Palo Alto – (10) (11) (12)], antropologico-etologiche [Teoria dell’attaccamento di Bowlby – (13) (14) (15)], psichiatriche (si può parlare finalmente di casi individuali sapendo a cosa ci si sta riferendo, utilizzando, anche solo a fini comunicazionali, l’inquadramento nosografico della Classificazione Internazionale delle malattie – ICD IX CM (16) o il DSM IV TR (17)], psicoterapeutiche [le scuole cognitivistiche accettano la revisione critica dei risultati – (18)], riabilitative [(21) (22) (23) (24) (25) (26) – la riabilitazione psicosociale pone come atto fondamentale la verifica in itinere dei risultati della propria azione, verifica che è possibile esprimere addirittura in termini di bilancio matematico-statistico, e che è verificabile volta a volta con i relativi utenti], psicofarmacologiche (esistono farmaci che possono risolvere una depressione in 15-90 giorni, ma che possono anche aumentare, specialmente nei primi tempi, la confusione psicotica della persona, per cui è necessario, all’inizio, una verifica addirittura giornaliera dei suoi effetti da parte del medico, per evitare che l’insorgenza di confusione mentale porti a gravi fatti auto o etero lesivi: suicidi, infanticidi, omicidi).
Ricordo che il cognitivismo post-razionalista, o costruttivista [Vittorio Guidano (18); Mario Reda (19)] o evoluzionista (Giovanni Liotti (20)], ha un riconoscibile valore intrinseco per lo scopo che si propone (l’equilibrio psico-affettivo della persona che soffre mediante il riconoscimento dell’emozione che è causa della sofferenza, e il recupero o l’acquisizione ex-novo della capacità di regolarla e modularla); inoltre, per la naturale tendenza a pubblicizzare i risultati della propria azione psicoterapica e a seguirne il destino a lungo nel tempo, offre innegabili proprietà di trasparenza e di affidabilità, mentre, per la tecnica utilizzata [“rimettere la persona in grado di assimilarsi il suo materiale, che vive come estraneo” (37), con terapeuta e cliente impegnati in una relazione paritaria dal punto di vista del poterla continuare o no], è quella che, a mia conoscenza, maggiormente rispetta la dignità della persona e si pone, in una curva di Gauss, al polo opposto rispetto alla violenza oggettivante della psichiatria manicomiale (relazione complementare rigida con paziente in perenne ed immutabile posizione down).
Esiste comunque una grande ricchezza di modelli teorici e di tecniche, cui però corrisponde in realtà una estrema povertà di modelli di intervento nella operatività giornaliera dei Servizi.
Benedetto Saraceno (27) si esprime in
proposito così: “I trattamenti reali che ricevono (i pazienti – ndr),
indipendentemente dalla ricchezza delle tecniche dichiarate e a cui i pazienti
dovrebbero essere esposti, sono pochi, sempre gli stessi e molto ripetitivi
(ricoveri, farmaci, colloqui, programmi di socializzazione) ...Quello che qui
si vuole sottolineare è la difformità tra modelli e tecniche da un lato, e la
loro applicazione dall’altro.” Per mia esperienza, in genere, una risposta
comune da parte dell’operatore è: “...con tutto quello che ho da fare, come
posso pensare di utilizzare questo o quel tipo di approccio, questa o quella
tecnica...”
Possiamo tentare di spiegarci questo atteggiamento
con la notevole difformità di organico tra le varie Aziende USL: a Lucca nel
92-93,l’organico era di 18 medici per 160.000 abitanti e 160 degenti ancora in
Ospedale Psichiatrico, così suddivisi: 50 ore per l’O.P. (un medico e mezzo a
tempo pieno) e 566 per il Territorio e il Servizio Psichiatrico di Diagnosi e
Cura (in pratica 16 medici e mezzo per 160.000 abitanti, cioè 1 medico/10.000
abitanti); nel 2001 i medici sono scesi a 13, dei quali 4 non fanno ambulatorio
per pazienti territoriali; in media ognuno dei 9 medici restanti dovrebbe avere
un carico di circa 17,700 abitanti; in realtà i carichi di lavoro sono
distribuiti in maniera difforme: da 9000 abitanti a circa 36.000, o solo l’SPDC
senza altri incarichi ecc.
In altre Aziende l’organico medico è di 1 medico
ogni 10.000 abitanti, e la situazione è obiettivamente diversa, rendendo
realmente eseguibili interventi tecnicamente diversi, basati su approcci
scientificamente provati, con risultati oggettivabili.
Spesso, quindi, l’operatore pubblico è incalzato da una mole di lavoro disumana che gli impedisce di fermarsi e di pensare in maniera critica a cosa sta facendo, al modo con cui lo fa, ai risultati a breve, medio e lungo termine che si aspetta. Tutto questo processo mentale rischia di essere sostituito da: “Come posso passare al problema successivo, al paziente successivo.infine al termine del mio debito orario per oggi senza che mi sia capitato niente di male?” che è il modo migliore per farlo accadere (ovviamente chi ne sopporta di gran lunga il peso maggiore è l’utente).
Sospendere l’agito procedendo alla dimensione del “pensare” è fondamentale tutte le volte che l’uomo lavora “per” e “con” l’uomo (non è importante invece quando lavora “su” l’uomo, come ci insegna la storia).
Senza ricorrere ad esempi della Grande Storia peraltro già accennati sopra, riporto la storia emblematica del Bethlehem Hospital di Londra, il più antico ospedale europeo per malati di mente: fondato nel 1247, inizia ad ospitare malati di mente solo nel 1377; ufficialmente affidato ad un cappellano reale, che era sempre assente, viene di fatto governato dal portiere Peter Taverner; nel 1403 viene istituita una commissione reale che scopre che Peter si è arricchito con la “custodia dell’elemosina” e con merce rubata, che i ricoverati erano disturbati di notte dalle grida degli avventori di sua moglie che vendeva birra al cancello dell’Ospedale. Trent’anni dopo, nel 1433, nuovo scandalo: una parte degli edifici era in rovina, il direttore non aveva il minimo senso dell’ordine, le suore “guardavano un po’ troppo avidamente al mondo dalla loro finestrella”, era stato ordinato alla madre superiora di “dormire nel proprio letto” ecc. In pratica ogni trenta-quaranta anni la Società si accorge che “le cose non vanno” e cerca di porvi rimedio: così nel 1662 viene ordinato dai Governatori che “le alienate siano sempre tenute lontano dagli alienati e sia assunta una donna nubile e discreta, prudente e abile che si occupi delle alienate”: nei periodi precedenti era accaduto di tutto: era divenuto normale per i londinesi visitare il Bethlehem Hospital dando ai custodi 10 scellini per vedere i ricoverati come animali in mostra, nudi nei propri escrementi, scandali ripetuti per l’associazione indiscriminata di entrambi i sessi ecc. (5).
In pratica sembra che l’uomo cui viene dato un potere
su altri uomini, non riesca ad esercitarlo in maniera corretta senza
l’esistenza di un controllo continuo dall’esterno.
Andamento (a “dente di sega”) nel tempo del livello di umanità nel modo di trattare il ricoverato nel Bethlehem Hospital di Londra, inferito dalla creazione delle commissioni di inchiesta.
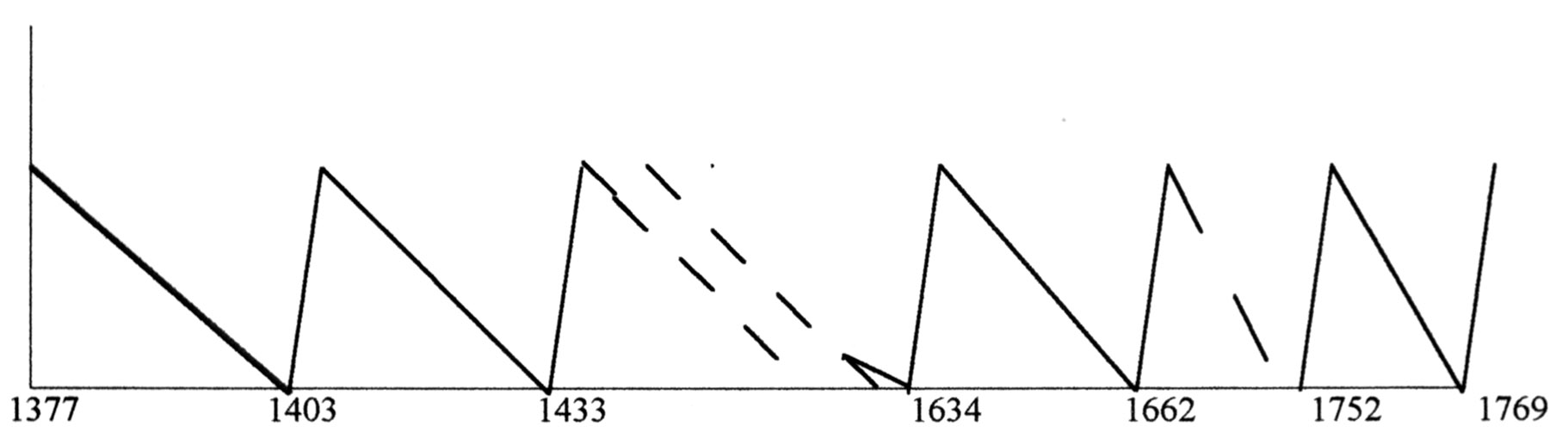
Sulle ordinate: livello di umanità nel modo di trattare il ricoverato. Sulle ascisse: date in cui queste condizioni sono talmente deteriorate da suscitare scandalo, tale da costringere periodicamente la Società inglese a ricordarsi che esistono gli ospedali psichiatrici (asili per lunatici): vengono allora nominate reali commissioni di inchiesta (a queste prevalentemente si riferiscono le date riportate sulle ascisse).
![]()
![]() La
scelta se utilizzare o meno la dimensione del pensiero, che si sostanzia nella
verifica del proprio operato, per l’importanza che ha per il destino
dell’utente, non può essere lasciata al singolo operatore, né può essere
lasciata al singolo amministratore la scelta se mettere o meno l’operatore in
condizioni di poterlo fare, ma deve, in maniera certa, far parte integrante
dell’operatività giornaliera di tutto il sistema dei Servizi di Salute Mentale.
La
scelta se utilizzare o meno la dimensione del pensiero, che si sostanzia nella
verifica del proprio operato, per l’importanza che ha per il destino
dell’utente, non può essere lasciata al singolo operatore, né può essere
lasciata al singolo amministratore la scelta se mettere o meno l’operatore in
condizioni di poterlo fare, ma deve, in maniera certa, far parte integrante
dell’operatività giornaliera di tutto il sistema dei Servizi di Salute Mentale.
Certo: la Società, e per lei il legislatore, non si è resa conto del terremoto che quei 4 articoli della 833/78, in cui è stata condensata la 180, avrebbero provocato (cambiamento del contesto, degli obiettivi, dei paradigmi scientifici e delle tecniche su quelli fondate per raggiungere gli obiettivi); se appena ne avesse avuto consapevolezza, avrebbe dovuto inserire almeno altri tre articoli:
1) il primo riguardante la creazione di un Osservatorio indispensabile per governare il cambiamento,
2) il secondo per la salvaguardia delle risorse,
3) l’ultimo che stabilisse come norma la formazione permanente per il personale della Salute Mentale, in stretta dipendenza del precedente, nel senso che solo la presenza di risorse può permetterla, e del primo in quanto l’analisi dei risultati, rilevati mediante l’Osservatorio Epidemiologico, può evidenziare dove la risposta del servizio è più debole rispetto alla domanda dell’utenza, dando quindi la direzione in cui deve attuarsi la formazione e ogni dovuto aggiornamento.
La
Regione Toscana, all’inizio degli anni ’90, finanzia Corsi di Formazione un po’
in tutta la Toscana; fra tutti spiccano i Corsi organizzati ad Arezzo dal dr.
Martini, aperti ad operatori di tutta la Regione, per la caratteristica di
offrire “pacchetti interi di sapere” piuttosto completi: ne ricordo tre: sulla
Relazione tenuto dal dr De Bernart, sul Cognitivismo post-razionalista tenuto
dal prof. Mario Reda (docente di Psicologia Clinica all’Università di Siena) e
sulla Psicologia dell’Organizzazione tenuto dal Prof. Carli (docente di
Psicologia Clinica all’Università di Roma).
Almeno
due di questi Corsi (sul Cognitivismo e sull’Organizzazione), all’inizio del II
anno (93-94) vengono improvvisamente sospesi senza che i partecipanti vengano
messi a conoscenza delle cause dell’interruzione, né verranno più ripresi.
A
Lucca, nel ’97, si è organizzato un corso triennale di Cognitivismo
Costruzionista Post-razionalista, sempre col prof. Mario Reda e col dr.
Giovanni Cutolo, però il II anno non viene finanziato (si tratta di otto
milioni) e il Corso si interrompe, nonostante che chi scrive per tre mesi abbia
frequentato assiduamente gli uffici del potere amministrativo alla sede
centrale dell’Azienda USL, rimbalzando dall’uno all’altro in maniera ripetitiva
e monotona. Il Corso potrà riprendere solo due anni dopo, una volta cambiato il
direttore generale.
Si
ha l’impressione che la Formazione sia considerata dall’Amministrazione una
specie di optional trascurabile, o comunque una variabile indipendente
dall’operatività. È invece mio parere che faccia parte integrante del Servizio
di Salute Mentale, che debba essere sganciata dalla volontà dell’amministratore
e dipendere invece dai bisogni dell’utenza.
A) Verifica dell’operatività significa consapevolezza
dei risultati: Necessità di un Osservatorio Epidemiologico della Salute Mentale
La realizzazione di un Osservatorio a livello governativo centrale (nato con grande ritardo sotto il governo Dini, e della cui esistenza abbiamo avuto scarse prove), ma anche regionale e di USL, appare tuttora necessaria per monitorare un cambiamento di simili proporzioni e per tentare di pilotarlo sia mediante adeguamento dell'organizzazione dei servizi che mediante la realizzazione della formazione del personale, a partire da quella universitaria fino a quella permanente a livello delle singole USL. La domanda comunque sarebbe stata:
1) Come organizzare i servizi?
2) In quale direzione procedere a formare il personale?
È chiaro che per rispondere a queste due domande bisogna prima conoscere di cosa ha bisogno l’utenza (procedere quindi all’analisi della domanda dell’utenza) e poi stabilire gli obiettivi, pertinenti alla domanda, raggiungibili sulla base delle risorse esistenti.
Una organizzazione si connota per i dati che rileva, che non possono che essere in stretto rapporto con l’obiettivo che persegue: dai dati che una organizzazione registra si deriva facilmente l’obiettivo per il cui raggiungimento l’organizzazione esiste; finora si è trattato di dati sull’accessibilità (senza specificare accessibilità a che cosa in termini di qualità e di risultati attesi), si è registrato il numero di ricoveri in SPDC o nelle strutture residenziali, la frequenza nei Centri diurni, (senza cenno agli effetti conseguiti), si annota il numero di interventi effettuati in un determinato lasso di tempo dagli operatori, dalla semplice certificazione alla visita ambulatoriale o domiciliare, alla seduta di psicoterapia.
Si
è creduto, nel recente passato, che alcuni dati funzionassero da indicatori
della funzionalità di un Servizio: ad es. il numero di TSO (trattamenti
Sanitari Obbligatori) eseguiti in un determinato periodo di tempo; é chiaro, al
momento attuale, che il numero di TSO, in assenza di altri dati, è di scarso
valore, come accade ad es. in una situazione in cui non si fanno per principio
TSO, ma non si registrano i suicidi né il numero delle persone che finiscono in
carcere per atti etero-aggressivi compiuti in stato e per causa di un disturbo
psichico.
Non sono stati chiesti i risultati che queste attività hanno prodotto sull’utenza: l’organizzazione così delineata, anziché sull’utenza, come credo dovrebbe essere, è centrata su se stessa, autoreferenziale, orientata all’operatore sulla base di “come impiego il mio debito orario”, “cosa faccio”, indipendentemente dal “come e perché lo faccio”, e dai risultati raggiunti dall’utenza in relazione a quelli attesi.
Ma quanto potrebbe durare la FIAT se Agnelli verificasse solo il numero di ore lavorate dagli operai, e non il numero e la qualità delle auto sfornate in un determinato tempo, a seguito di determinate risorse investite e in risposta ad una accertata domanda del mercato?
Quale prodotto per la Salute Mentale?
Il “prodotto” esiste anche nella Salute Mentale: si tratta del miglioramento della qualità di vita degli utenti, del grado di soddisfazione loro e dei familiari, quanti sono clinicamente guariti, quanti lo sono socialmente, quanti sono stati inseriti in un percorso riabilitativo, quali livelli di autonomia o di autosufficienza, in termini di abilità lavorative e di competenze sociali, hanno raggiunto in un determinato lasso di tempo; si tratta dei risultati dell’effetto abilitante derivato dal processo riabilitativo inteso, con Saraceno (27), come “un insieme di strategie orientate ad aumentare le opportunità di scambio di risorse e di affetti”. Solo se i Servizi registrassero i risultati della loro azione ed il modo utilizzato per ottenerli, sarebbe possibile paragonare questi ultimi (a parità di quadri diagnostici) e quindi anche poter scegliere il tipo di approccio e la tecnica (più efficace e di minor costo) su di esso fondata, e cercare di trasferirla in quei Servizi che non la usano: avremmo quindi risposto al quesito: quale formazione dare? Adesso pare impensabile; talora il solo parlarne pare ferire la sensibilità di taluni operatori, come se il chiedere che tecnica usano e con quali risultati, fosse disdicevole, in aderenza alla sacralità di quella tautologia che periodicamente si ripropone riaffiorando nel corso della storia, periodicamente combattuta, mai definitivamente sconfitta, cioè che “la psichiatria è la professione dello psichiatra”; tautologia che implica che qualsiasi cosa faccia lo psichiatra (idem per lo psicologo), è scienza: così ogni sorta di pregiudizi, di credenze errate, di impressioni, talora addirittura di magia o di misticismo, di concezioni illusorie o di chiacchiere inutili viene giustificata (28).
La mancata richiesta dei risultati da parte dell’Amministrazione, senza dubbio deriva anche dalla mancanza di speranza che amministratori, e talora anche operatori, nutrono circa la possibilità di ottenerli, i risultati; l’assenza di speranza è disperazione, per cui si può capire che si cerchi di uscirne spostando il focus da ciò che, indebitamente, viene ritenuto irraggiungibile, a ciò che sicuramente può essere fatto e registrato, anche se del tutto scollato dagli scopi augurabili per l’utenza.
Ma i risultati hanno valore solo se prodotti da una
risposta pertinente ai bisogni dell’utenza, bisogni individualmente analizzati
in un contesto relazionale basato sulla conoscenza.
Una volta conosciuta la domanda dell’utente, la pertinenza della risposta dei Servizi dovrebbe essere continuamente verificata, in maniera da poter monitorare ed eventualmente cambiare il percorso assistenziale (farmacologico, psicoterapico e/o riabilitativo) effettuato dall’utente mentre avviene, a seconda dei risultati ottenuti; ma far questo significa anche, necessariamente, monitorare l’azione degli operatori mentre avviene e quindi, automaticamente, venire a conoscenza per ogni operatore del suo carico di lavoro e del modo col quale lo esplica ecc. Questo versante si presta ad essere inteso in senso fiscale e quindi rifiutato da operatori timorosi di essere giudicati, mentre questa dimensione non esiste assolutamente quando l’équipe lavora realmente per raggiungere l’obiettivo istituzionale: la discussione dei dati ricavati dal proprio lavoro giornaliero in relazione ai risultati ottenuti, finalizzata al miglioramento di questi ultimi, è, anzi, ben accettata e stimolante. Il sistema di rilevazione dei dati appare quindi di importanza cruciale, perché non solo è la “spia” dell’obiettivo esplicito o implicito dell’organizzazione, ma addirittura lo determina.
Al
tempo in cui veniva pagato il “plus orario” sulla base del numero di visite
effettuate su richiesta del medico di base, poiché le visite presso
l’ambulatorio psichiatrico – (come per il dentista ed il ginecologo
distrettuale), potevano essere effettuate senza aver bisogno di presentare la
richiesta del curante – poteva accadere (in modo a quel tempo del tutto legale)
che venissero compilate richieste di visita specialistica dal medico
specialista stesso (o da un infermiere) sul ricettario regionale – che poi
firmava – per chiedere visite che lui stesso attestava di avere effettuato e
che, così, si autocertificava. In questo caso l’obiettivo dell’attività svolta
durante questo lavoro di produzione di richieste di visita, che richiedeva un
certo lasso di tempo, e si aggiungeva al numero di visite effettuate in un dato
giorno, era un maggior guadagno del medico e (molto minore) dell’infermiere, ed
aveva ben poco a che fare con l’utenza.
Quale strumento per monitorare l’azione dei Servizi mentre avviene?
Dal Registro Psichiatrico dei Casi (RPC) al Registro Epidemiologico della Salute Mentale (RESM)
Tra i vari tipi di studi epidemiologici che possono essere compiuti nel campo della Salute Mentale: studio a schiera, s. retrospettivo, s. di previsione o longitudinale, s. trasversale o di prevalenza, programma di captazione epidemiologica, registro psichiatrico dei casi ecc., è quest’ultimo quello che dà maggiori garanzie di completezza, in relazione al raggiungimento dell’obiettivo sopra indicato. Il RPC infatti permette di documentare in senso longitudinale, e mentre avvengono, tutti i contatti avuti da un utente con il personale dei Servizi, il loro esito, i tempi occorrenti per ottenerlo: in pratica si tratta di un sistema di registrazione dei dati di servizio giornaliero e di governo che, monitorando l’operatività dei Servizi di Salute Mentale, ne può facilitare e migliorare il funzionamento, appunto mediante il controllo del percorso degli utenti all’interno dei servizi stessi, l’analisi delle prestazioni e dei risultati ottenuti.
Altro vantaggio del RPC è che gli utenti vengono registrati una volta sola, evitando il pericolo di moltiplicarli o di valutare guarito un paziente in realtà passato in cura presso altri operatori.
Con minimi accorgimenti dovrebbe anche facilmente fornire i dati richiesti per assolvere al debito informativo della Regione (consuntivi con i dati di governo richiesti, in genere di attività e di risorse, di fine anno) e del Registro Unico Prestazioni (RUP) dell’Azienda USL, (il cui valore è solo amministrativo: fondamentalmente serve per poter esercitare il diritto di rivalsa nei confronti delle altre Aziende USL i cui cittadini dovessero richiedere prestazioni sanitarie nella nostra Azienda).
Poiché viene registrata l’attività non solo degli psichiatri ma anche degli altri professionisti che operano nella Salute Mentale e poiché il Registro contiene anche una griglia di valutazione del funzionamento dell’utente (che, somministrata all’inizio del trattamento e in periodi successivi, fino alla dimissione, diventa automaticamente la griglia che fornisce l’indicatore numerico delle variazioni del funzionamento dell’utente, e quindi del risultato dell’operatività dei Servizi), è opportuno d’ora in poi variarne il nome, da Registro Psichiatrico dei Casi (storicamente giustificato ma ormai riduttivo) a Registro Epidemiologico della Salute Mentale (RESM).
A
Lucca si è cercato per due volte (all’inizio e a metà degli anni ’90) di
impiantare il Registro psichiatrico dei casi (col metodo di De Salvia
registrato da Infotel) ed entrambe le volte, dopo pochi mesi, ne è stata
impedita la continuazione col semplice spostamento ad altro incarico
dell’operatore al computer, senza preavviso e senza concedere risposta alle
lettere di protesta di chi scrive, allora responsabile della II U.O. di
Psichiatria. Come si può definire una organizzazione nella quale, senza
preavviso, vengono tolte risorse indispensabili per realizzare un corretto
monitoraggio della risposta all’utenza, cioè producendo agli operatori un
ostacolo al raggiungimento del proprio obiettivo istituzionale? Forse
l’operatore al computer era indispensabile in un altro servizio ritenuto più
vitale per l’Azienda: ma non potrò mai saperlo perché non ho ottenuto alcuna
risposta, né scritta né orale.
Alla
fine del ’99, su invito dell’ex-Direttore Generale dell’Az. USL n. 2 ho
elaborato un Progetto per la realizzazione di un Osservatorio Epidemiologico
per la Salute Mentale Adulti e successivamente (nonostante avessi aperto una
causa di lavoro nei suoi confronti) ho ricevuto l’input a realizzarlo. Quando
sono andato in pensione, su invito dell’Amm. dell’Azienda, il primo giugno
2001, questo sistema di rilevazione dati era quasi pronto e utilizzabile in
tempi brevi mediante programma computerizzato basato su Access: ad un anno di
distanza mi viene detto che da tempo è pronto, ma non è ancora in funzione e
che al momento non se ne prevede la data di inizio. Tutto questo ha sicuramente
un senso.
Va tenuto presente che questo sistema di rilevazione dati (Registro Epidemiologico computerizzato della Salute Mentale) richiede un tempo giornaliero quantificabile in pochi minuti, gli stessi spesi attualmente per la compilazione del RUP (Registro Unico Prestazioni).
In conclusione il RESM dovrebbe essere il principale strumento dell’Osservatorio Epidemiologico di USL cioè del Gruppo Operativo deputato a raccogliere dati provenienti da ambiti operativi e territoriali definiti, di elaborarli e di inviare i risultati ottenuti ai competenti organi istituzionali sovraordinati oltreché alle loro stesse fonti, per il raggiungimento di due importantissimi obiettivi:
1) Conoscere l’incidenza, la prevalenza, la distribuzione e la durata dei disturbi mentali nella popolazione (dell’Az. USL n.2, nel caso specifico).
2) Conoscere il risultato degli interventi effettuati dal Servizio allo scopo di:
a) evidenziare il trattamento, semplice o integrato e multimodale, più indicato per ogni disturbo psichico ai fini della guarigione del disturbo o del controllo della disabilità conseguente. Questo significa poter mettere a confronto i risultati ottenuti con diversi tipi di intervento, cioè a parità di quadro psicopatologico evidenziare quale tipo di approccio scientifico e di tecnica su quello fondata produca i risultati migliori.
b) monitorare il percorso dell’utente in tempo reale, mentre avviene, provvedendo ai mutamenti di direzione, quando occorra.
Altri obiettivi raggiungibili col RESM: raccolta automatica dei dati burocratici chiesti dalla Regione e dall’Az.USL, attualmente effettuata col RUP; in un futuro prossimo, mettere a confronto l’incidenza e la prevalenza delle malattie su un piano inter Usl, interregionale, internazionale e transculturale; correlare eventuali forme di sofferenza psichica con la zona geografica di appartenenza e i modelli culturali ivi operanti (questo aspetto può essere molto importante ai fini della prevenzione di alcuni disturbi mentali).
Ostacoli
Sono prevalentemente inerenti al campo operativo:
– L’ostacolo maggiore, fino a qualche tempo fa, consistente nell’identificazione dei casi, è ormai superato mediante l’utilizzazione dei criteri diagnostici del DSM IV TR (17), o, non in alternativa, dell’ ICD 9 CM (16), che soddisfano all’esigenza di attendibilità (in quanto strumenti valutativi che permettono procedure diagnostiche riproducibili, anche in mano ad operatori diversi) e di validità (in quanto identificano ciò che debbono identificare).
– Il tempo occorrente agli operatori per far girare il RESM: si tratta di tempi minimi, senza dubbio inferiori alla somma dei tempi che attualmente vengono impiegati per la registrazione dei dati richiesti dall’Az. USL e dalla Regione. Quindi non è un ostacolo.
– i tempi burocratici aziendali: talora astronomici, come sopra evidenziato.
– l’ostilità di alcuni operatori per l’aspetto fiscale inerente al RESM, ma del tutto trascurabile per le équipes che lavorano in maniera coerente agli obiettivi istituzionali, in una organizzazione orientata all’utenza. Questo ostacolo è insuperabile se l’organizzazione è orientata all’operatore.
Per concludere: l’utilizzazione del RESM è:
1) necessaria per far uscire l’operatività nell’ambito della Salute Mentale dalla dimensione tautologica e introdurla in quella professionalmente e umanamente più valida che pretende di dare risposte adeguate e pertinenti alla domanda espressa dall’utenza.
2) sufficiente solo se il RESM è usato in maniera
corretta.
B) Il problema delle risorse: alla 180/78 manca l’articolo
sulla loro salvaguardia
Per quanto attiene alla salvaguardia delle risorse, come nel resto d’Italia, (per mia conoscenza, ad eccezione della sola Trieste), anche a Lucca si assiste alla perdita delle risorse storiche: il 21 maggio 78 viene aperto il Servizio Psichiatrico di Diagnosi e Cura (SPDC) in Ospedale Generale; nel gennaio 1981 l’Ospedale Psichiatrico fa parte dell’USL: man mano che i degenti diminuiscono e i reparti manicomiali chiudono, gruppi interi di infermieri psichiatrici passano ad altri compiti, nella locale struttura ospedaliera, o nella medicina di comunità sul territorio.
Anche nel nord-Europa era ed è in corso la chiusura degli Ospedali Psichiatrici, sin dalla fine della seconda guerra mondiale: man mano che ne chiudono una parte, le risorse risparmiate vengono utilizzate sul territorio. A Lucca dal ’78 ad oggi oltre i 3/4 delle risorse sono andate perdute.
Di fatto la media delle risorse spese per la Salute Mentale in Europa oscillava nel ’96, intorno al 12%, in Inghilterra intorno al 10%, dell’intero budget della Sanità (29), in Toscana siamo al 3,5% di un budget che oltre tutto è anche più magro che nel resto d’Europa.
Ma
in realtà quanto si spende per la Salute Mentale a Lucca? Non siamo riusciti a
saperlo: oltre 24 miliardi (compresa la spesa per l’ex-OP) per circa 220.000
abitanti, a stare ai dati inviati dalla Azienda USL 2 all’Unione per la Difesa
dei diritti dei disabili in data 11/9/98, cioè circa il 6% della spesa
sanitaria corrente (calcolata in 425 miliardi nel 97).
Se
si tiene presente che Trieste, che ha fondamentalmente mantenuto le
risorse, nel ’96, con la spesa di 24 miliardi per 250.000 abitanti, ha
registrato 180 infermieri, 23 medici, 9 psicologi, 8
assistenti sociali, operanti tutti in sette centri di salute mentale,
dei quali 3 aperti 12 ore e 4 aperti 24 ore al dì ognuno con 8 letti, un
Servizio di Emergenza Psichiatrica (in pratica l’SPDC) presso la
struttura ospedaliera; al personale di cui sopra va aggiunto un numero
imprecisato di educatori e accompagnatori, soci di una cooperativa sociale
di tipo A che gestisce alcune residenze e i conseguenti programmi
riabilitativi, laboratori di attività espressive, corsi di alfabetizzazione
e di scolarizzazione in collaborazione col Provveditorato agli Studi, 4
cooperative soc. di tipo B con 250 soci lavoratori dei quali il 60%
svantaggiati, 70 giovani in formazione professionale, che avviene
all’interno delle cooperative con salario di formazione garantito da apposito
budget regionale, programmi di informazione e di autoaiuto per utenti e
per i loro familiari, un alto numero di attività sindacalmente retribuite,
circa 100 ospiti ancora presenti nei locali dell’ex-OP divisi in piccole
comunità di circa 10 persone l’una, un numero imprecisato di gruppi
appartamento in città, ecc. sorge spontanea la domanda:
“Ma
come mai spendiamo così tanto e abbiamo così poco?”: cioè, sempre nel ’96, la
C.F. di Pieve S. Paolo che costava 436 milioni/anno, la comunità di Villa Nardi
a Barga per 212 milioni/anno, la Comunità di Carignano per 720 milioni /anno,
il Progetto lavoro per 577 milioni/anno, per un totale di 1.946.899.256
lire/anno, oltre al personale operante nei distretti e all’SPDC, valutabile in
circa 150 persone tra infermieri, medici, psicologi, e assistenti sociali: il tutto
per una cifra oscillante intorno ai 12 miliardi/anno.
Altro disagio importante, dovuto a carenza di risorse, da
segnalare è quello del mondo delle persone adulte affette da Ritardo Mentale,
settore rigidamente separato dalla Salute Mentale e finanziato dai comuni.
Sappiamo (17) che i soggetti con ritardo mentale hanno una prevalenza
dei disturbi mentali in comorbidità che è stimata intorno alle 3-4 volte
superiore alla prevalenza degli stessi disturbi nella popolazione generale. Ciò
vuol dire che questi soggetti possono essere inoltre depressi, ipomanici,
iperattivi, schizofrenici ecc. Poiché la comorbidità fa alzare il dispendio di
risorse in maniera esponenziale, si assiste spesso a difficoltà alla presa in
carico da parte del comune perché, essendo il soggetto psicotico, deve essere
finanziata dalla USL con rifiuto al finanziamento da parte di quest’ultima in
quanto si tratta di handicap (e quindi deve essere il Comune a finanziarla):
questo stato di cose non è precisamente il meglio per questi soggetti e le
loro famiglie.
L’obiezione che dopo i 18 anni, cioè una volta che il portatore di handicap è uscito dall’assistenza della Neuropsichiatria Infantile, non può più usufruire delle risorse dal Servizio Sanitario Nazionale ma solo del Sociale dei Comuni, è una assurdità: nella Riabilitazione Psicosociale, come dice Ciompi, non “si va in pensione”, cioè non esiste un’età che la possa impedire, e la Riabilitazione rientra tra i compiti del Servizio Sanitario Nazionale (36).
Ritengo perciò giusto che l’Azienda USL partecipi insieme ai Comuni, rispettivamente per quanto di competenza, al finanziamento delle attività riabilitative delle persone affette da Ritardo Mentale.
Alla domanda posta si può quindi serenamente rispondere: No, la Società non pone nel momento attuale alla Salute Mentale l’attenzione necessaria e sufficiente per evitare almeno i casi di cui si occupano i media. Ma questi sono solo la punta dell’iceberg: cosa sta sotto?
Cosa è cambiato con la
chiusura dei Manicomi?
Nel ’99 sono stati definitivamente chiusi tutti i manicomi: ma siamo sicuri che lo stile manicomiale sia scomparso con essi? e che la qualità della vita del disturbato mentale sia migliorata?
Per meglio comprendere cosa stia accadendo ritengo utile tentare di vedere quanto di invariato è rimasto rispetto all’epoca manicomiale: per questo (prendendo a campione Lucca, cioè la realtà che meglio conosco) ritengo opportuno analizzare rapidamente la risposta che la società aveva dato al problema del disturbo mentale per circa due secoli, e cioè durante i 227 anni di vita del manicomio, dal 21/4/1773 [quando fu aperto il manicomio di Fregionaia e vi furono trasferiti i primi 11 ammalati dal Carcere cittadino della Torre (30)] al 1/6/1999, quando gli ultimi sette degenti sono emigrati dall’Ospedale ormai vuoto, prima a Lammari e poi alla Casa Famiglia di S.Maria del Giudice.
I vari periodi manicomiali: Trattamento duro (istituzione totale) – Trattamento umano (Ospedale Paese)
Durante i primi due secoli di
esistenza del Manicomio la qualità della vita dei ricoverati è soggetta a
cambiamenti tanto radicali, da porsi ai due poli estremi di una curva di Gauss:
è molto scadente, orientata alla disperazione, quando i ricoverati vengono
incatenati [nel periodo 1773-1817 vengono “fabbricate manette di ferro per li
pazzi” (30)] o legati al proprio letto, o fermati in un letto speciale
detto “a bara”, o chiusi nudi nelle celle “all’alga”, o sottoposti a bagni
freddi (1855-1958) ecc. (31).
Contemporaneamente anche la vita degli operatori diventa dura: nel 1859 il direttore, Corrado Taddei de Gravina, viene accoltellato da un “servo” dell’Ospedale e muore dopo due giorni di agonia (32); l’anno dopo il nuovo direttore Neri, scrive: “...i folli erano all’intiera balia di se stessi. Talvolta alcuni malati di infermeria nella sera lasciati gravi ma non in pericolo urgente, li trovai la mattina consecutiva nella stanza mortuaria, senza sapere in quale momento perirono; essi furono trovati a letto cadaveri...”(30).
Nel 1864, dopo lunghe trattative tra il Neri e la
Direzione Generale, viene stabilito l’obbligo da parte dei “caporali” e dei
serventi, di fare “consegne scritte” alla fine di ogni turno di servizio e di
lasciare disposizioni sulla contenzione dei reclusi (32).
Il direttore Neri fa la sua battaglia contro il Direttore Generale, che lesina le risorse, e parte del personale, soprattutto medico, che gli si schiera contro, la perde (30) e nel 1866 se ne va per assumere il direttorato del Manicomio di Perugia.
Nel primo scorcio del ’900 i dd.rr. Paoli e Vedrani
si rendono conto che c’è “qualcosa che non va” e instaurano il No-restraint
(cioè la proibizione assoluta a fermare pazienti con mezzi meccanici, cioè
cinghie, manette, catene, funi ecc.); non danno però la dovuta attenzione alla
relazione tra personale e degenti, per cui tale proibizione, non capita dal
personale, è solo un atto di potere ed i medici sono costretti a girare anche
di notte (33) per l’ospedale per sorvegliarne l’applicazione.
Nel ’44 il direttore Guglielmo Lippi Francesconi (che nel ’41 si dichiara soddisfatto per la completa abolizione di qualsiasi mezzo di contenzione meccanica, ma di cui non ho trovato cenno del livello di comprensione e quindi di accettazione da parte del personale), in grave disaccordo col Podestà di Lucca e con un componente lo Staff degli infermieri (34), importante personaggio politico dell’epoca, avvertito da una telefonata anonima dell’imminente arresto da parte della Gestapo, si rifugia nella Certosa di Farneta, da dove (la notte del 2/9/1944 alle ore 23:30), viene deportato dalle S.S. ed ucciso a Massa, con un colpo di pistola alla nuca, presumibilmente otto giorni dopo, il 10 settembre 1944 (35).
Durante questi periodi (talora con l’aggravamento della “lotta per il potere” ai livelli alti dell’organizzazione ospedaliera), il modello relazionale instaurato tra personale e degenti non poteva essere che rigidamente impostato su un sistema di potere piramidale, cieco e assoluto, inteso come potere di “far fare” all’altro (nel campo degli operatori, il sottoposto da parte del sovraordinato, nel campo dei ricoverati, tutti da parte di qualsiasi membro del personale), ciò che il “superiore” vuole, senza possibilità di replica; si tratta cioè di una relazione di tipo complementare rigido, l’operatore in posizione up e il ricoverato in perenne posizione down, con comunicazione verticale, solo unidirezionale, ovviamente dall’alto al basso. Ricordo che secondo la Scuola di Palo Alto, chi resta invischiato in una relazione di questo tipo, totalmente dipendente dall’altro, senza possibilità di difendersi in maniera accettabile, ne può uscire solo o uccidendo il suo persecutore o col suicidio. In genere si piega adeguandosi alla realtà: la tremenda qualità della vita che ne deriva produce aggravamento del disagio e della sofferenza psichica, per cui con sempre maggiore difficoltà i degenti vengono dimessi (il loro numero sale fino a 400 nel 1883 e ad oltre 1400 nella prima metà del ’900) (33).
All’altro estremo della curva di Gauss troviamo solo due periodi, distanziati da oltre un secolo, nei quali il medico cerca di farsi capire dall’infermiere ed insieme cercano di capire il ricoverato; tutti e tre formano un sistema relazionale basato sulla comprensione, cioè sulla capacità di capire e di farsi capire in un rapporto dialogico: la giornata del ricoverato è piena di attività, di lavoro e di svago, l’operatore (sia medico che infermiere) parla col ricoverato, cerca di conoscere i suoi obiettivi, di condividerli per quanto possibile; la relazione è simmetrica o complementare elastica, con possibilità di alternare la posizione up e down a seconda del momento, la comunicazione è bidirezionale.
Il primo di questi periodi va dal 1817, quando
diviene direttore il dr. Giovanni Buonaccorsi (32), e dura fino al suo
pensionamento, nel 1855, a 83 anni: l’ospedale è organizzato sulla base del
Trattamento Morale di Pinel e di Chiarugi, la giornata del ricoverato viene
contrattata con lui e trascorre in impegni graditi: la qualità della vita
accettabile permette il miglioramento del disagio psichico e questo rende
possibili le dimissioni; i ricoverati non oltrepassano mai il numero di cento
(nonostante si fosse in epoca pre-farmacologica) (30).
Il secondo periodo “umano” inizia più di un secolo
dopo, quando, nel 1958, diviene direttore il prof. Domenico Gherarducci che
cerca di cambiare il clima interno dell’Ospedale, dapprima con enormi
difficoltà, poi, con la collaborazione di un nucleo importante di medici e
infermieri, sempre più facilmente fino ad abbattere le reti e i cancelli e ad
avere tutte le porte aperte nel primo scorcio del 1974 (Gherarducci parla di
Ospedale-Paese: persino l’Osservazione –Vigilanza inizia ad avere le porte
aperte nel 1969, le mantiene aperte fino all’ottobre ’78, compresi i primi
quattro mesi di apertura del Servizio di diagnosi e cura presso l’Ospedale di
Campo di Marte, dove si trasferisce l’Osservazione 8 giorni dopo la
promulgazione della 180, il 21/5/78; il 10/10/78 il primario viene sostituito
con altro collega più anziano, la porta d’ingresso si richiude..
Nel periodo Aprile ’69-10/10/’78 la durata della
degenza media per i nuovi ricoveri si abbatte da sei mesi a 15 giorni in OP (e
a sei giorni nei primi sei mesi di esistenza del Servizio di Diagnosi e Cura),
i ricoverati vengono dimessi e quindi diminuiscono rapidamente di numero.
All’inizio del 1974 l’Ospedale ha tutte le porte
aperte, comprese quelle del Rep. n 7 (Agitati), Per le numerose dimissioni, la
forte diminuzione del periodo di degenza media in Osservazione e la mancanza di
passaggio da questo ad altri reparti del manicomio, i ricoverati diminuiscono,
si prevede un prossimo smantellamento dell’O.P. e si pregusta la possibilità di
riversare tutte le energie sul territorio. È infatti chiaro che la diade
operatore-utente per esistere deve avere un obiettivo (la riconquista della
salute mentale) condivisibile e liberamente condiviso da entrambi i termini
della diade stessa. Quindi il paziente, una volta superata l’acuzie, deve
mantenere la propria libertà e il manicomio non è proprio il luogo dove questo
possa accadere (31).
Va ricordato che nel ’71 inizia un grave dissidio
tra l’Assessore provinciale al Manicomio e il direttore Gherarducci; nel luglio
’74 l’Ospedale viene sdoppiato in Osp. Est e Ovest e viene nominato un secondo
direttore. Il personale medico raddoppia, i primari da 4 divengono sette, la
cultura cambia, gli obiettivi sono molteplici rispecchiando le due diverse
posizioni (crisi per l’Ospedale Est, alleanza per l’Ospedale Ovest) nei
confronti dell’Amministrazione (31). Immediatamente insorgono difficoltà
relazionali tra il personale delle due strutture, con gravi ripercussioni
professionali e operative, per cui il nucleo di medici artefice del cambiamento
interno all’Ospedale (sfociato nelle “porte aperte”), si scioglie, la maggior
parte lascia l’ospedale, compreso lo scrivente in data 6/1/81.
Francamente appare difficilmente sostenibile che la
riorganizzazione fosse centrata sull’utenza.
La chiusura dell’OP di Lucca
Quando chi scrive vi ritorna, il 12/9/92 col compito di chiuderlo, a 14 anni di distanza dalla promulgazione della 180, vi trova ancora 164 ricoverati sistemati in grossi reparti, con 104 infermieri suddivisi in turni diurni e notturni uguali come numero di componenti, 14 operatori tecnici di assistenza: le porte sono di nuovo tutte chiuse; sono necessari due anni per riaprirle, in una prospettiva puramente riabilitativa in previsione e in preparazione alla dimissione.
Il Progetto di chiusura dell’OP prevedeva una vera e
propria deistituzionalizzazione degli ultimi residenti: infatti nel ’92-93
sembrava ancora possibile che questi, a Maggiano da 20-50 anni, ormai da tempo
senza famiglia originaria, potessero restare in zona (dove indubbiamente
esisteva, per quanto povera, la loro rete di conoscenze) in strutture abitative
adeguate, per le quali il progetto iniziale prevedeva la formazione di piccoli
nuclei di 7-10 persone; questi gruppi, una volta formati, avrebbero dovuto
successivamente essere trasferiti in idonee abitazioni reperite sul territorio
in affitto o comperate col denaro sia dei residenti (in genere possessori di
cospicue cifre derivate dall’accumularsi di pensioni e di assegni vari), nel
rispetto dei diritti di proprietà individuale, che pubblico laddove le risorse
private non fossero state sufficienti (si pensava infatti, del tutto
erroneamente, che avremmo potuto disporre di una parte almeno delle risorse
liberate con la chiusura dell’OP). Una volta realizzate le dieci piccole
comunità a “porte aperte”, ognuna con 7-15 ospiti, scelti sulla base dei legami
di conoscenza fino all’amicizia esistenti reciprocamente e col personale, con
un unico infermiere a turno, la chiusura del Manicomio sarebbe dipesa
esclusivamente dalla velocità con la quale l’Ufficio tecnico dell’USL fosse
riuscito a reperire gli immobili adatti ad accoglierle sul territorio (22).
Va
detto che la comunicazione con l’Uff. Tecnico si è mostrata notevolmente
difficoltosa: ad esempio, dopo aver dato le caratteristiche sommarie della
struttura adatta ad accogliere 7 persone, mi è stato presentato un immobile che
a dir poco mi ha stupito: si trattava infatti di un capannone industriale,
estremamente caro sul piano economico, inoltre bisognoso di ristrutturazione,
di permessi per poterla attuare ecc. con ovvio lievitare della spesa e dei
tempi di attuazione, in maniera esponenziale.
Una
direttiva del Ministero rende improvvisamente e drammaticamente impossibile la
realizzazione di questo progetto, imponendo giustamente la chiusura dell’OP
entro una data rigidamente fissata, ma con unica modalità di dimissione, cioè
mediante il ritorno obbligato dei degenti nelle zone di origine (28);
con dolore queste comunità verranno quindi smembrate e i residenti divisi ed
inviati, in accordo con l’USL relativa, nel territorio di provenienza,
prevalentemente presso Residenze Sanitarie Assistenziali, spesso a “porte
chiuse”. Per limitare il danno si cerca che tutti i degenti, salvo uno
psicotico (per la gravità delle sue condizioni psicopatologiche), i dementi ed
i profondi ritardi mentali, abbiano la possibilità di visitare prima la
struttura loro destinata, e, di fatto, vi sono stati trasferiti solo dopo
individuale accettazione. Due persone sono rientrate al proprio domicilio e
nove sono state dimesse in affido eterofamiliare: quindi per la grande
maggioranza dei ricoverati si è trattato di transistituzionalizzazione, solo
per 11 persone si può parlare di una vera e propria dimissione mediante
deistituzionalizzazione.
Le difficoltà trovate alla chiusura dell’OP, oltre a quella sopraccennata di origine ministeriale, sono state all’inizio imponenti da parte del personale, fortemente ostile alla chiusura dell’Ospedale.
Nel ’93 vengo avvertito da diversi operatori, ognuno
separatamente e all’insaputa dell’altro, che corre voce (e mi si cita nome e
cognome) di un possibile agguato al sottoscritto, in una notte “senza luna”, in
cui “gli si mette un sacco di Juta in capo e poi gli si danno di santa ragione,
così impara a chiudere l’Ospedale!”
Questa difficoltà è pressoché scomparsa con il
prepensionamento di circa due terzi degli infermieri, in grande maggioranza con
doppio lavoro (quello ufficiale, di infermiere, svolto con disinteresse e
stanchezza ricavata da quello vero, al nero).
Le varie organizzazioni del territorio guardano in
genere benevolmente alla chiusura dell’OP, talune anche con grande speranza, ad
es. le Associazioni Famiglie di disabili psichici, nella previsione
(successivamente frustrata) che il denaro risparmiato con la scomparsa del
Manicomio, potesse venir riciclato sul territorio in iniziative tese al
potenziamento delle gracilissime attività riabilitative presenti.
Nei suoi 227 anni di esistenza l’Ospedale Psichiatrico ha visto, quindi, fondamentalmente due modi di essere della qualità della vita dei ricoverati (e senza dubbio anche degli operatori) profondamente diversi, antitetici, disumano il primo, umanizzato il secondo, con produzione di opposti destini per il ricoverato: ciò che cambia a monte è la Relazione tra operatori e degenti: il clima interno è umano e la dimissione possibile e di fatto realizzata quando l’operatore ascolta il ricoverato, cerca di conoscere i suoi obiettivi, li condivide nella misura del possibile, cerca di aiutarlo a realizzarli, e possiede le risorse per realizzarli; ma far questo significa essere solidali con l’altro, confermarne l’esistenza in senso positivo, costruttivo.
Se manca questo aspetto di solidarietà di base, di disponibilità a capire l’altro, viene a mancare la Relazione positiva che conferma l’altro nel suo modo di esistere in quanto ne condivide gli obiettivi, o almeno quelli accettabili, che costruisce insieme all’altro le condizioni per la realizzazione di quegli obiettivi; resta il freddo atto medico, l’idroterapia di ottocentesca memoria o, attualmente, la prescrizione psicofarmacologica a mo’ di “camicia di forza chimica”; la relazione è negativa, fredda, distaccata; l’operatore non ascolta, non vede l’altro, disconfermandolo lo mistifica, cioè distrugge l’esistenza altrui. L’indicatore più semplice dell’uno o dell’altro clima è dato dalle porte aperte nel primo caso, chiuse nel secondo, oltre, naturalmente, dai risultati ottenuti, e cioè dalle dimissioni effettuate stabili nel tempo, quando il paziente si è riappropriato della propria storia di vita.
Cosa abbiamo sul territorio adesso? Per quanto riguarda gli operatori credo che siano numericamente scarsi, sia medici che personale infermieristico e riabilitativo; vedo una grande fatica.
Senza dubbio è un diritto
dell’utente di essere curato nel modo migliore per quanto permettono gli
avanzamenti acquisiti delle conoscenze scientifiche, ma questo diritto è
corrispondente e in qualche modo dipendente da quello che pure ha
l’operatore: di essere messo in grado di poterlo rispettare.
C) Tentativo di estrapolare dati di efficacia relativi all’azione svolta dai Servizi
Per quanto riguarda gli utenti gli ultimi dati di cui dispongo sono quelli relativi al ’98, quando tutte le équipes della II Unità Operativa di Psichiatria valutarono, sulla base di una griglia data, la differenza del funzionamento globale di ognuno dei loro pazienti dal momento della presa in carico (mesi o anni prima, anche numerosi) rispetto al 31/12/98 (in altre parole il miglioramento che il paziente aveva ottenuto mediante il contatto con i Servizi di Salute Mentale).
Centododici persone, 16 affette da handicap e 96 da disturbo mentale, su 690 seguite continuativamente durante l’anno, per una popolazione di 67.000 abitanti, non hanno ottenuto nessun miglioramento o solo in misura altamente insufficiente[3]: questo vuol dire che se al momento della presa in carico erano privi di motivazioni, di abilità lavorative, di capacità sociali, tali continuavano ad essere alla verifica del 31/12/98, o solo leggermente migliorati e comunque
privi delle capacità sociali: ma un “miglioramento” senza ulteriore progressione e quindi senza il reale inizio del processo di riacquisizione della propria autonomia ed autosufficienza, deve essere presumibilmente riferito ad uno pseudomiglioramento, dovuto al semplice aumento della docilità, espressione di ulteriore passività dovuta agli psicofarmaci (evento sostanzialmente negativo rispetto
alla riacquisizione di autonomia e di autosufficienza).
Di queste centododici persone la maggior parte sono manicomializzate in casa, dove continuano una vita di pessima qualità, soffrendo loro e facendo soffrire i propri familiari; in genere si tratta di famiglie, anche per basso livello culturale ed economico, talmente sofferenti da essere incapaci di cercare una soluzione o di protestare contro chi, deputato a farlo, è inadempiente.
Come è potuto accadere che si sia continuato a somministrare psicofarmaci [con tutto il loro carico di pericolosità: basta pensare che dopo i primi tre mesi di somministrazione di un neurolettico classico, inizia la possibilità di sviluppare una discinesia tardiva, possibilità che interessa il 20-30% dei soggetti sottoposti a trattamento a lungo termine (17)], pur in assenza totale di risultati (o minimi, se presenti), senza renderci conto dell’obbligo deontologico di cercare altri strumenti terapeutici scientificamente disponibili, come un trattamento psicoterapico o un inserimento in un percorso riabilitativo adeguato? Va detto che quest’ultimo oltre al valore che ha per il disabile di recupero di abilità lavorative e di capacità sociali, valore che si dispiega nel tempo, ha anche quello immediato di dare respiro ai familiari, in quanto toglie il paziente di casa per un certo numero di ore, e restituisce loro la speranza di un futuro cambiamento della situazione.
In realtà le risorse sono state chieste continuamente, ma la risposta positiva è stata rara.
Fondamentalmente sono state due le “finestre” che
hanno permesso al Potere Amministrativo dell’USL di capire e accettare le
richieste tecniche di impiego di risorse a favore della Salute Mentale: la
prima accade dopo l’avvento dell’USL, nell’81: per interessamento del suo primo
presidente, si ottiene la creazione di un Centro Diurno gestito direttamente
dall’USL; la seconda: dopo sette anni, viene accettata la richiesta di un
Progetto Lavoro (gestito da una cooperativa nell’ambito dell’ENAIP) che
accoglie 34 disabili giovani cui offre, con un rapporto operatori-disabili di
uno a due, quattro azioni: falegnameria, edilizia, agricoltura e tessitura a
mano sugli antichi telai di legno dell’Ospedale. Nel 2001 queste azioni erano
ormai solo una, tessitura, a cui si era aggiunta da tempo l’azione di
assemblaggio borse di carta e altre simili, sempre di assemblaggio, per
industrie lucchesi. Il rapporto operatore utenti è salito ad 1 a 3 e poi ad 1 a
4 dal 1995, col nuovo Direttore Generale; il cambiamento del rapporto
operatore-utenti, che sta alla base della diminuzione delle azioni da offrire
all’utenza, è avvenuto senza il coinvolgimento del sottoscritto, che pure ne
era il Responsabile istituzionale oltre che il loro primo organizzatore ed
utilizzatore.
Nello stesso periodo di tempo si progetta, sempre in ambito ENAIP, una Casa Famiglia che verrà realizzata nel ’90 a Pieve S.Paolo, con sei posti residenziali, che successivamente vengono portati ad otto. Dal ’95, cioè con il nuovo Direttore Generale, non vengo più coinvolto nelle discussioni riguardanti le nuove condizioni della convenzione.
Non si riesce a disporre di percorsi riabilitativi adeguatamente diversificati, si continua a somministrare farmaci, con tutte le conseguenze, anche senza poterne evidenziare un beneficio tangibile, e piano piano ci si fa l’abitudine, nel senso che “la situazione è questa, non si può far nient’altro”; a un certo punto, dopo l’ennesima frustrazione[4] si rinuncia persino al tentativo di reperire risorse per organizzare percorsi riabilitativi.
Si tratta di una versione di burn-out strisciante cui va soggetto l’operatore, una versione, in definitiva, della sindrome da istituzionalizzazione che interessa il personale, ma le cui conseguenze sono a carico degli utenti.
Intendendo, con Saraceno, la riabilitazione come un “insieme di strategie orientate ad aumentare le opportunità di scambio di risorse e di affetti”, al cui interno si possa creare un effetto abilitante, e alla luce del Diritto al miglior trattamento possibile, ritengo opportuno e necessario che il disabile, invariato con la sola terapia farmacologica (durante il ricovero in SPDC o dopo trattamento sul territorio), debba poter fruire di intervento riabilitativo personalizzato sulla base di un progetto terapeutico-riabilitativo individuale, contrattato con lui e periodicamente verificato e condotto in modo da aumentare le opportunità di scambio di risorse e di affetti.
A questo punto non solo i pazienti sono chiaramente soggetti privi di qualsiasi capacità contrattuale, ma anche gli operatori lo sono: infatti per impiantare un Progetto Riabilitativo individuale occorre contrattarlo con l’utente, sulla base dei suoi bisogni e delle sue inclinazioni e capacità inespresse; ma per avere capacità contrattuale occorre avere a disposizione le risorse necessarie per realizzare
quanto contrattato; se queste cronicamente mancano, la contrattazione diviene impossibile o, se avviene, è parodia, presa di giro, menzogna, mistificazione dell’altro; la relazione scivola inesorabilmente verso il modello complementare rigido, con comunicazione verticale a senso unico dall’alto al basso e i tentativi di attivazione in senso inverso, spesso di protesta, sono interpretati come sintomi: in pratica questi cento utenti, ulteriormente passivizzati dai neurolettici, sono diventati invisibili, come accadeva regolarmente in manicomio, nei periodi caratterizzati dalla durezza del trattamento e cioè durante la maggior parte della sua esistenza; là l’unica speranza era che tutto cambiasse col cambio di direttore; sul territorio, dopo che l’operatore è stato inascoltato nelle richieste legittime, è che il contesto sociale (anche sotto forma delle Ass. Famiglie) se ne accorga e provochi un cambiamento.
Ma come può accadere questo se i familiari non sono in genere nemmeno in grado, per le ragioni dette, di partecipare ai momenti associativi o di esprimere in maniera comprensibile il proprio disagio?
Con un facile calcolo proporzionale, poiché la situazione sul territorio di tutta la Zona di Lucca è omogenea, se sono cento i casi di manicomializzazione a domicilio su 67.000 abitanti, diventano 238 sui 160.000 abitanti dell’intera Zona.
Nell’ultimo scorcio del ’98, la FASM (Famiglie Associate Salute Mentale di Lucca) ha denunciato carenza di assistenza per 27 famiglie che si erano rivolte all’associazione, in grado di protestare per le carenze assistenziali: infatti, delle altre presumibili 200 non ne aveva né può averne notizia per le ragioni dette.
Questi casi possono emergere in altre situazioni, non necessariamente tragiche, comunque ulteriore fonte di disagio per il disabile e di dissipazione di risorse per la comunità.
Alcuni, pochi, 4-5 per ogni anno, tendono a restare ricoverati a lungo all’SPDC in quanto privi di famiglia e quindi di un tetto: per questi sarebbe necessario poter disporre di risorse abitative, di personale in grado di seguirli a domicilio almeno in periodo iniziale, e di una attività lavorativa che li renda almeno parzialmente autosufficienti, o comunque di un percorso riabilitativo che possa dar loro corpo alla speranza di raggiungere il livello di autonomia e di autosufficienza che per loro è possibile.
Altri, più numerosi, escono e rientrano all’SPDC, (pazienti “a porta girevole”): si tratta di persone per le quali il breve periodo di terapia farmacologica da solo non è sufficiente a produrre stabilità nel miglioramento; passata l’acuzie, hanno necessità di rafforzare il miglioramento e di proseguirlo mediante un periodo più lungo in ambiente riabilitativo, (cioè in una struttura terapeutico riabilitativa o socio-riabilitativa) ove recuperare quelle abilità lavorative e quelle capacità sociali per le quali l’ospedale non solo non è l’ambiente adatto, ma addirittura è controindicato in quanto istituzionalizzante.
La risposta dell’Amministrazione è stata di formalizzare con delibera una convenzione con una Casa di Cura privata (che notoriamente accoglie persone affette da malattie mentali), con una retta giornaliera per persona, omnicomprensiva (ma con farmaci direttamente forniti dalla USL) di 210.000. lire al giorno, la disponibilità di sei posti letto ove vengono trasferiti “pazienti psichiatrici in fase clinica di pre o post acuzie sintomatologica”, identificabili sia nei degenti dalla “porta girevole” che nei lungodegenti storici dell’SPDC.
In pratica alla richiesta di una risposta diversificata in senso riabilitativo, si è risposto con il rinforzo della risposta medicalistica.
Sarebbe opportuno controllare (ma chi lo può fare?) se i pazienti, dopo la dimissione da questa Clinica continueranno ad essere soggetti a continue ricadute, in maniera invariata rispetto a quanto è accaduto finora col Servizio di Diagnosi e Cura. Poiché non ho notizia che sia stato studiato questo problema in termini statistici, sono portato a pensare che continuerà a non essere studiato nemmeno nel prossimo futuro.
Nel gennaio 2001 le strutture erano: 28 posti letto tra le Case Famiglia di Carignano, di Pieve S. Paolo e di S. Maria del Giudice, che diventavano 52 se sommate ai 24 posti della RSA Arcobaleno inaugurata nel ’99 con ex-degenti dell’OP; questi posti letto però erano in genere inagibili perché intasati perennemente da persone che avevano già finito il proprio percorso riabilitativo o che impropriamente erano ivi residenti, come ad esempio le persone affette da handicap o che vi ristagnavano in quanto residenti abituali, come quelli provenienti dall’O.P.G di Montelupo o dall’ex-OP di Maggiano.
La soluzione consisteva (allora come oggi) nel diversificare le strutture in base alle diverse finalità: 1) terapeutiche, 2) riabilitative, 3) abitative, e, quindi, nel reperimento di abitazioni adeguate (e, al solito, di attività lavorative da cui alcuni potessero trarre beneficio: si tratta di risorse di natura prettamente sociale, senza le quali non è tuttavia possibile iniziare né condurre a termine alcun percorso riabilitativo: “è impossibile pensare a pancia vuota e senza un tetto sulla testa”).
Del reperimento di queste risorse forse dovrebbero farsi carico gli enti locali (legge R.T. n. 72/97): in attesa che questi ultimi prendano coscienza dei nuovi compiti che gli competono a seguito della chiusura del manicomio e che riescano a reperire le risorse necessarie, parrebbe compito dell’Az. USL provvedervi, iniziando subito dopo la procedura di rivalsa nei confronti degli Enti competenti per legge. Se fossero tuttora aperti gli ospedali psichiatrici, probabilmente queste persone sarebbero quelle destinate a restarvi ricoverate per anni o addirittura sempre, dimenticate dalla Società; ma dal momento in cui, anche sul territorio, non si riesce a rispondere in maniera adeguata alla loro domanda, le ignoriamo, fino a mistificarle: allora diventano invisibili, trasparenti, e quindi, come del resto accadeva in manicomio nei periodi peggiori, dimenticate dalla Società.
Due anni fa terminavo l’ultimo intervento su questo argomento, di fronte all’assessore alla Sanità della Regione Toscana, così: “Credo che se le cose continuano così, cioè che chi ha più bisogno di risorse non viene visto, poniamo le condizioni per cui, tra 5-10 anni, quando per ragioni diverse la Società dovesse di nuovo porre attenzione alla salute mentale, scotomizzando le cause vere dei fallimenti, a mo’ di alibi le imputasse al fatto che siamo soli in Europa e (credo insieme alla Tanzania) nel Mondo a non avere il manicomio, allora decida di ricrearlo, andando incontro a spese enormi per il suo altissimo costo, sia in termini economici che di sofferenza umana; credo che francamente metterebbe conto destinare poche altre risorse alla Salute Mentale per scongiurare questo pericolo.” Speravo di essere chiamato, o per contestarmi i dati o, in caso contrario, per verificarli e per programmare l’ovvia conseguenza di un cambiamento di rotta nell’organizzazione toscana della Salute Mentale. Nessuna delle due cose è accaduta.
Nel gennaio 2001 ho partecipato all’ultima riunione di lavoro in presenza del Responsabile della Zona di Lucca, da cui dipende l’allocazione delle risorse: in tale occasione ho sostanzialmente parlato della negatività del momento per la presenza di questi grandi problemi irrisolti e, a mo’ di prova, ho consegnato la scheda con i dati del dic. ’98 (di cui un sunto è allegato al presente lavoro). Non ho avuto alcun cenno di risposta.
Il tempo della riapertura dei manicomi (ovviamente sotto diverso nome) sembra arrivato precocemente: ho sentito di nuovo parlare da parte di personaggi del Governo, di apertura di strutture con 50 posti letto: spero che il legislatore sappia che un operatore può intrattenere rapporti umanamente e professionalmente corretti, contemporaneamente, con un numero ottimale di non più di 8 persone (al di sopra non è più possibile avere una relazione giornaliera con tutti in qualsiasi momento).
Prima di aprire nuove strutture, che, come ci insegna la storia sopra riferita, in un volo diventano “mega” in assenza di una operatività corretta, parrebbe opportuno verificare quest’ultima: ma per far questo occorre rilevare dati pertinenti agli obiettivi istituzionali come sopra definiti; prima di definire l’obiettivo per un utente, occorre naturalmente averne rilevato e analizzato la domanda.
L’analisi della domanda, cioè la rilevazione dei bisogni dell’utente, deriva dal processo di conoscenza tra operatore ed utente, la verifica dell’operatività in una organizzazione orientata al cliente, per quanto a mia conoscenza, è ottenibile solo col RESM. La corretta utilizzazione di questo nel senso di verifica continua e adeguamento conseguente dell’operatività, è la conseguenza di almeno un parziale ripristino del principio di responsabilità per gli operatori, cui consegue in maniera cogente, la responsabilità degli amministratori di mettere a loro disposizione le risorse necessarie per una corretta operatività.
Per questo scopo ritengo importante che:
1) Rilevata in maniera corretta la domanda dell’utenza, sia possibile il monitoraggio continuo della risposta in termini di pertinenza e di suo adeguamento elastico. Quindi il disabile che non è migliorato con la sola terapia farmacologica, o che lo è solo in grado insufficiente, deve poter fruire di intervento riabilitativo personalizzato sulla base di un progetto terapeutico-riabilitativo individuale, contrattato con lui e periodicamente verificato. Questo comporta la necessità che siano disponibili attività espressive, di svago, ma soprattutto lavorative, che i posti letto nelle strutture terapeutico riabilitative e socioriabilitative siano agibili, e che quindi sia possibile poter disporre di piccoli appartamenti per persone prive di abitazione, ma che sono di nuovo in grado di abitarle.
2) Le persone con Ritardo Mentale devono poter fruire di trattamento specifico adeguato, ovviamente diverso da quello dei disabili psichici, con una quota a carico del Sanitario per quelle persone nelle quali al ritardo mentale si è aggiunto un grave disturbo psichico.
Nel ’66, presentatoci man mano che lo traduceva, da Andrea Devoto, abbiamo scoperto Goffman, la sua analisi critica di quella istituzione totale deputata a gestire “l’irrazionale e il disumano” e la realtà violenta che si nascondeva sotto la vernice ideologicamente scientifica, apparentemente asettica, del manicomio; più o meno contemporaneamente, conosciuti gli studi di Bateson e del gruppo di Palo Alto, abbiamo capito che questa istituzione totale era una vera e propria semplificazione terribile della complessità umana, sia normale che patologica, a sua volta generante sofferenza fino alla patologia. Dava un tetto, il cibo, talora una piccola attività, e nel far questo toglieva la vita.
Allora pensavamo che non saremmo mai riusciti a vederne la fine.
Adesso, chiuso il manicomio, i disabili psichici continuano ad esistere sul territorio e, per ovvie ragioni, ad avere necessità di un tetto, di cibo, di un lavoro, di essere inseriti in una rete sociale accettante e solidale.
Si tratta del resto di aree che sono vitali per tutti, in carenza delle quali, per chiunque, la qualità della vita precipita a livelli disastrosi, addirittura, talvolta, incompatibili con la vita stessa
In conclusione dobbiamo contrastare la tendenza di passare da un tipo di Semplificazione Terribile attivamente e costosamente organizzata dalla Società (il Manicomio), ad un altro tipo di Semplificazione, caratterizzata dal disimpegno della Società, totalmente disattenta all'efficacia dell'azione svolta, molto attenta, invece, al risparmio delle risorse: per questo, talora, Semplificazione non meno Terribile.
Bibliografia Su
(1) Gruppo Abele: Annuario Sociale 1997 – Torino.
(2) Dipartimento Salute Mentale Azienda USL di Trieste: Trieste 20 anni dopo. Lettura di Giuseppe Dell’Acqua al Convegno sulla Chiusura dei Manicomi Centro Franco Basaglia – Roma - 17/ottobre 1996.
(3) Convegno di Saint Vincent dei medici penitenziari italiani. 1997.
(4) La Nazione: cronaca del 13/3/01.
(5) Gregory Zilboorg – George W. Henry: Storia della Psichiatria – Feltrinelli 1963).
(6) Michel Foucault – Storia della Follia - Rizzoli ed. - 1980.
(7) Michael von Cranach: Il coraggio di ricordare – Relazione presentata al Convegno: Psichiatria e Diritti Umani: Un ricordo di Guglielmo Lippi Francesconi – Lucca Villa Bottini 5/2/2000.
(8) Giuseppe Dell’Acqua: Relazione presentata al Convegno Psichiatria e Diritti Umani. Lucca – Villa Bottini – 5/2/2000.
(9) Una strada intitolata al partigiano Fanciullacci. - La Repubblica –10/6/2002.
(10) Paul Watzlawick e al.: Pragmatica della comunicazione umana. ed. Astrolabio 1976.
(11) Paul Watzlawick – J.H. Weakland – La prospettiva relazionale. ed. Astrolabio – 1978.
(12) Paul Watzlawick e al.: Change. ed. Astrolabio 1977.
(13) John Bowlby: Attaccamento e perdita. 1) l’attaccamento alla madre. 2) La separazione dalla madre. 3) La perdita della madre. Bollati Boringhieri 1995.
(14) John Bowlby: Una base sicura. Raffaello Cortina editore. 1989.
(15) Jeremy Holmes: La teoria dell’attaccamento. Raffaello Cortina editore 1994.
(16) ICD 9 CM – Nona revisione della Classificazione internazionale delle sindromi e dei disturbi psichici e comportamentali. Masson ed. 1995.
(17) DSM – IV – TR: Manuale diagnostico statistico dei disturbi mentali: Text Revision. Masson ed. 2001.
(18) Vittorio Guidano: Il sé nel suo divenire. Bollati Boringhieri 1992.
(19) Mario Reda: Sistemi cognitivi complessi e psicoterapia. NIS ed. 1997.
(20) Giovanni Liotti: Le opere della coscienza. Raffaello Cortina ed. 2001.
(21) Robert P. Liberman: Rehabilitation psychiatrique des malades mentaux chroniques. Masson ed. 1991.
(22) Robert P. Liberman : La riabilitazione psichiatrica. - Raffaello Cortina ed. 1997.
(23) Mark Spivak: Introduzione alla riabilitazione sociale. Teoria, tecnologia e metodi di intervento. Riv. Sperim. Freniat. – Vol CXI 1987 – n. 3.
(24) Luc Ciompi. The pilot project “Soteria Berne”
– British Journal of Psychiatry 1992 – 161 (suppl. 18).
(25) Luc Ciompi: La schizofrenia cronica è un artefatto sociale? Argomenti e controargomenti. Fogli di informazione.n. 105.
(26) Pierluigi Morosini e al.: VADO: valutazione di abilità, definizione di obiettivi. – Ed. Erickson 1998.
(27) Benedetto Saraceno: La fine dell’intrattenimento – Etaslibri 1996.
(28) Hanry Stak Sullivan: La moderna concezione della Psichiatria – Ed. Feltrinelli.
(29) Dati forniti da Christine Dean, condirettrice dell’International Mental Healt Network, durante un colloquio avvenuto nel dicembre del 1996.
(30) Stok Fabio: Vicende e personaggi del Manicomio lucchese. Fogli di informazione n. 108 – febbraio 1985.
(31) Del Poggetto G.: Evoluzione ed involuzione della Psichiatria a Lucca nell’ultimo ventennio. In: Del Poggetto G - Ferroni G. – La selva F. - Puccetti A.: La Follia: immagini e significati: interpretazioni, materiali ed esperienze per una nuova pratica psichiatrica. Nuova Guaraldi Editrice 1980.
(32) Giovan Battista Giordano: Storia dell’Ospedale di Fregionaia nel secolo XIX ed Inventario del suo Archivio Storico dal 1813 al 1942. A. Delfino ed. – 1991 – Roma.
(33) Giovanni Del Poggetto: Complesso di Fregionaia: Scheda storica – 1995 -(non publicato).
(34) Tradizione orale esistente nell’Ospedale Psichiatrico di Fregionaia, raccolta dall’A. dalla viva voce del dr. Tobino e del dr. Giordano, e successivamente, confermata dai figli del prof. Lippi Francesconi, Franco e Pier Luigi, durante la preparazione del Convegno organizzato dal Comune di Lucca il 5/2/2000: Psichiatria e diritti umani: Un ricordo di Guglielmo Lippi Francesconi.
(35) Archivio Storico della Resistenza di Lucca – L’Eccidio di cento religiosi e civili rastrellati il 2 settembre 1944 nella Certosa di Farneta (Lucca).
(36) Luc Ciompi: Workshop “Riabilitazione Psichiatrica: fatti, innovazioni, confronti. Milano, via Panfilo Castaldi 29 – 26/3/92.
(37) Gianni Cutolo: L’Arte della Psicoterapia. Il processo terapeutico insegnato daVittorio Guidano ai suoi allievi (in stampa).
Allegato
II U.O. di
Psichiatria - Attività anno 1998
Abitanti:
67.000 - Totale utenti: n. 728 di cui seguiti in maniera continuativa: n 690.
Questi
ultimi, divisi per diagnosi (categorie diagnostiche del DSM IV):
a) Disturbi dell’Umore n. 340
di
cui in comorbidità con tossicodipendenze n. 3
con
Dist. d’Ansia n.10
con
Dist. di Personalità n. 2
con
Ritardo. Ment. n. 1
con
Alcolismo n. 9
con
Dist. Ment. Organici n. 10
b) Dist. d’Ansia: n. 77
di
cui in comorbidità con Dist. Dell’Umore n. 3
“
con Ritardo Mentale n. 1
“
con Dist. Mentali Organici n. 1
c) Schizofrenia e altri disturbi psicotici
n. 134
di
cui in comorbidità con Dist. Dell’Umore n. 3
“
con Dist. D’Ansia n. 3
“
con Dist. Di Personalità n. 1
“
con Ritardo Mentale n. 2
“
con Alcolismo n. 1
d) Dist. dell’Alimentazione: n. 12
e) Dist. di Personalità: n. 17
di
cui in comorbidità con i disturbi dell’umore n. 2
f) Dist. Dissociativi in comorbidità con
Alcolismo n. 1
g)
Dist. Somatoformi n.18
h) Dist. Sessuali e
dell’identità in genere n. 0
i) Dist. del sonno n. 1
l) Dist. Fittizi n.1
m) Dist. del controllo degli
impulsi non
classificati altrove n. 0
n) Dist. dell’Adattamento n. 5
di
cui in comorbidità con Dist. Fittizi n. 1
o) Ritardo Mentale n. 32
p) Alcolismo n. 9
di
cui in comorbidità con Dist. dell’Umore n. 2
“
con Dist. di Personalità n. 1
q) Dist. Mentali Organici n. 42
Di
cui in comorbidità con Dist. dell’Umore n. 5
“
con Schizofrenia n. 2
“
con Dist. di Personalità n. 1
r) –
Tics n. 1
Totale utenti seguiti in maniera continuativa n. 690
Esiti
Pazienti ammessi nel 1998 (compresi coloro che,
dimessi negli anni precedenti, sono stati oggetto di ricaduta): n. 246
Pazienti dimessi nell’anno 1998: n. 215
(criterio: la dimissione avviene o per obiettivo raggiunto o dopo sei mesi
dall’ultimo contatto), di cui:
Persi di vista: n. 62 (30 Dist. Umore di cui 1 in
comorb. con Rit. Ment. – 1 con Alcol. – 6 Dist d’Ansia – 2 Schiz. – 4 Dist.
Alim. Psic. – 2 Dist. di Person. – 2 Dist. Somatoformi – 1 Dist. Sonno – 1
Dist. Fittizio – 1 Dist. Adattamento – 2 Rit. Ment. –
11 Dist. Ment. Org.).
La
distribuzione per forme morbose dei Persi di Vista è simile a quella del numero
totale dei pazienti seguiti con continuità, cioè i numeri delle persone affette
dalle varie forme morbose all’interno dell’insieme dei Persi di Vista, sono
direttamente proporzionali a quelli dell’insieme delle persone seguite con
continuità durante il 1998; appare totalmente diversa la situazione se
prendiamo in esame il rapporto che intercorre tra l’entità numerica dei Persi
di Vista e l’équipe curante, o, per essa, il medico responsabile della presa in
carico di cui quella sembra essere una funzione.
Tentativo di estrapolare dati di Efficacia
relativi all’azione svolta dal momento della presa in carico fino 31/12/98
Valutazione dei livelli di miglioramento conseguiti al 31/12/98,
rispetto all’inizio della presa in carico, sulla base della griglia di
valutazione (da 26, modificata), che definisce i livelli di disabilità e/o di
miglioramento:
A) Livello iniziale: 0 (cioè: assenza totale di
motivazione a qualsiasi attività, incapacità a definire consensualmente
qualsiasi obiettivo, assenza di abilità lavorative, assenza di capacità
sociali, presenza di sintomi psicopatologici) n.65 utenti
(Persi di vista: 5, di cui 1 senza che sia stato
specificato il livello di miglioramento raggiunto al momento della cessazione
del rapporto con i Servizi), dei quali al 31/12/98:
a) 14 utenti (7 uomini e 7 donne) non hanno conseguito alcun
miglioramento (cioè
restano al livello 0).
Presa in carico: da 11 anni
ad alcuni mesi
Nel ’98 è stata iniziata
riabilitazione in C. D. per 1 persona (affetta da Schiz.)
Persi di vista: 1 (dist.
ment. org.)
Considerazioni utili per il miglioramento del servizio:
Le persone affette da
schizofrenia, da disturbi di personalità, da disturbi cronici dell’umore,
da
alcolismo fruiscono positivamente di azione biopsicosociale (Ciompi, Liberman,
Spivak ecc.), perciò 6 su 14 persone (4 affette da schizofrenia, una da dist.
di personalità e 1 da Rit. Ment., per le quali l’intervento esclusivamente
psicofarmacologico non ha prodotto alcun miglioramento) dovrebbero poter essere
inserite in un processo riabilitativo sulla base di un proprio Progetto
Individuale (persone con necessità di
intervento riabilitativo); non pare opportuno escludere persone anziane,
seguendo il pensiero di Ciompi, perché “in riabilitazione psicosociale non si
va in pensione”.
L’intervento
dell’inf. Prof. a domicilio, ancora sporadico nel ’98 in senso “riabilitativo”
(e, comunque, da me così trascritto), può essere inteso con tale significato
solo se si inserisce come componente in una rosa di interventi nell’ambito di
un Progetto individuale, ovviamente contrattato, scritto e regolarmente
verificato e aggiornato per quanto riguarda i livelli di raggiungimento degli
obiettivi prefissati. Ma questo non accadeva: sono del parere quindi che nessuno
nel ’98 fruisse di intervento riabilitativo a domicilio. L’intervento a
domicilio, nella stragrande maggioranza eseguito dall’infermiere, era
programmato a fini di controllo del comportamento dell’utente, aiuto generico
ai familiari, approvvigionamento e, talora, somministrazione di farmaci, nel
migliore dei casi di supporto all’utente.
b) 6 utenti (4
uomini e due donne) sono arrivati al livello 1 (cioè: è presente la motivazione a una qualche attività, sulla cui base
esiste la capacità di definire consensualmente un obiettivo, incapacità a
pianificarne il raggiungimento, assenza di abilità lavorative,assenza di
capacità sociali, presenza di sintomi psicopatologici).
Presa in carico: da 12 anni
ad alcuni mesi
Nel ’98 sono in
riabilitazione a domicilio:1 persona (affetta da Schiz.)
In Prog. Lavoro (ANFFAS): 1
persone (Rit. Ment.)
“ (ENAIP): 1 persona (Rit.
Ment.)
Nella Struttura di Fauglia:
1 persona (Rit. Ment.)
Persi di vista: 1 (dist.
ment. org.)
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo:
1 persona affetta da
schizofrenia.
c) 3 utenti (2 uomini – 1 donna) hanno conseguito un miglioramento fino
al livello 3 (cioè: sono presenti una o più motivazioni, è
presente la capacità di definire consensualmente un obiettivo e di pianificarne
il raggiungimento, sono presenti le abilità necessarie per raggiungere gli
obiettivi fissati, ma non utilizzate o mal utilizzate, assenza di capacità
sociali, presenza di sintomi psicopatologici).
Presa in carico: da 4 anni
ad alcuni mesi.
Riabilitazione: a domicilio:
1 (Rit. Ment. - ad esclusivo carico della famiglia).
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo:
1 persona affetta da
schizofrenia
1 persona affetta da R.
Ment.
d) 7 utenti (3 uomini – 4 donne) hanno conseguito un miglioramento fino
al livello 6 (cioè: sono presenti una o più motivazioni, è
presente la capacità di definire consensualmente un obiettivo e di pianificarne
il raggiungimento. Sono presenti le abilità necessarie per raggiungere gli
obiettivi fissati, utilizzate anche in ambiente non protetto; assenza di
capacità sociali, presenza di sintomi psicopatologici).
Presa in carico: da 7 anni
ad alcuni mesi.
Riabilitazione: a domicilio:
.n. 2 (Dist. Umore)
Al Centro Diurno: n. 2
(Dist. Umore)
Persi di vista: n2 (Dist.
Alim. Psicogeni).
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo: 5 persone affette da dist. cronici dell’Umore.
e) 22 utenti (10 uomini, 12 donne) hanno conseguito un miglioramento
fino al livello 8 (cioè: sono presenti una o più motivazioni, è
presente la capacità di definire consensualmente un obiettivo e di pianificarne
il raggiungimento, sono presenti le abilità necessarie per raggiungere gli
obiettivi fissati, utilizzate anche in ambiente non protetto, presenza di
capacità sociali, presenza di sintomi psicopatologici).
Presa in carico: da 15 anni
ad alcuni mesi
Riabilitazione: a
domicilio:..n. 6 (1 passa al CD durante il 1998) (5 Dist. Umore – 1
Schiz.)
Al Centro Diurno: 1
(proveniente dalla riab. a domicilio) (Dist. Umore)
Borsa Lavoro: 3 (di cui 1
passa nel ’98 in Coop Soc.) (1 Dist. Umore – 2
Schiz.)
Coop. Soc.: 1 (dist. Umore – proveniente da Borsa Lav.)
Libero Mercato Lavoro: 1
(dist. dell’Umore)
Movimenti registrati tra
l’una e l’altra tappa 1 (dist. Umore) passa dalla Riab. a domic. Al
Cantro Diurno)
1 (Dist. Umore) passa dalla
Borsa Lav. Alla
Coop. Soc.
Esito al dic. ’98: 1
(schiz.) trasferito con la famiglia in altra USL
1 riprende il proprio lavoro
sul libero mercato (dist. umore)
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo: Richieste inevase: 2 richieste di Borsa
Lavoro (1 schiz. di 24 anni – 1 Dist. di Pers. di 20 anni). Il fatto che la
Società non offra opportunità lavorative, rende indispensabile che queste siano
offerte anche se sotto forma di Borsa Lavoro, per l’importanza che il lavoro ha
nei riguardi del mantenimento dell’equilibrio psico-affettivo della persona,
anche normale.
f) 12 utenti ( 4 uomini, 8 donne) hanno conseguito un miglioramento
fino al livello 9 (cioè: sono presenti una o più motivazioni,
è presente la capacità di definire consensualmente un obiettivo e di
pianificarne il raggiungimento, sono presenti le abilità necessarie per
raggiungere gli obiettivi fissati, utilizzate anche in ambiente non
protetto,presenza di capacità sociali, assenza di sintomi psicopatologici).
Presa in carico: da 7 anni
ad alcuni mesi.
Riabilitazione: nessuno ha
fatto riabilitazione, poiché nessuno ha avuto bisogno di tappe intermedie: la
risoluzione del quadro sintomatologico è stata rapida; tutti hanno avuto la
restitutio ad integrum, cioè allo stadio precedente l’inizio dell’episodio
morboso. Sull’asse lavoro hanno ripreso l’attività precedentemente svolta (4
sul libero mercato).
Esiti al 31/12/98: nessuno
risulta dimesso, stante la tendenza alle ricadute, specie in primavera ed
autunno: vengono quindi rivisti con intervalli di 1-3 mesi.
B) Livello iniziale: 1 (cioè:
è presente la motivazione a una qualche attività, sulla cui base esiste la
capacità di definire consensualmente un obiettivo, incapacità a pianificarne il
raggiungimento, assenza di abilità lavorative,assenza di capacità sociali,
presenza di sintomi psicopatologici.n. 34 utenti, dei quali al
31/12/98: 5 persi di vista – dei
quali 3 senza che sia stato
specificato il livello di miglioramento raggiunto al momento della cessazione
del rapporto con i Servizi: 1 Dist. Umore, 1 Schiz., 1 Dist. Ment. Org.; degli
altri 31:
a) 15 utenti (6 uomini e 9 donne) non hanno conseguito alcun
miglioramento (cioè
restano al livello 1):
Presa in carico: da 5 anni
ad alcuni mesi
Riabilitazione: a domicilio:
4 utenti (uno con risorse esclusive della famiglia)
Persi di vista 2 utenti (1
Schiz. – 1 Rit. Ment.)
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo: 6 persone affette da schizofrenia necessitano di
intervento riabilitativo; 3 persone affette da R.Ment. necessitano di
inserimento in una struttura diurna a carattere riabilitativo idoneo alla forma
morbosa.
b) 1 utente, di 50 anni, affetto da Schiz., preso in carico nel ’97, è
arrivato al livello 2 (cioè:sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, assenza di abilità lavorative,
assenza di capacità sociali,presenza di sintomi psicopatologici)..
Non è stato oggetto di alcun
tentativo riabilitativo.
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo: 1 persona affetta da schiz. necessita di intervento
riabilitativo.
c) 3 utenti (tutti uomini – due Schiz. – 1 Rit, Ment.) hanno conseguito
un miglioramento fino al livello 4 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo in
ambiente protetto, cioè in presenza dell’operatore che dà l’input e indica i
vari passaggi, assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 10 anni
ad alcuni mesi.
Riabilitazione: Centro
Diurno:.1 (Ritardo Mentale)
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo:
2 persone affette da schiz.
necessitano di riabilitazione.
d) 1 solo utente (uomo di 23 anni - in carico dal ’92, affetto da
Schiz., inserito nel Progetto Lavoro) è migliorato fino al livello 5 (
cioè: sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto - cioè in presenza dell’operatore che dà l’input e indica
i vari passaggi, assenza di capacità sociali, assenza di sintomi
psicopatologici).
e) 3 utenti ( 2 uomini e 1 donna) sono migliorati fino al livello 6 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento. Sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto; assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 11 anni
ad alcuni mesi.
Riabilitazione: Domicilio:
.1 (Schiz. + Alcol.) nel corso dell’anno passato in Centro Diurno
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo: 1 persona affetta da schiz.
f) 4 utenti (2 uomini e 2 donne) sono migliorati fino al livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 11 anni
ad alcuni mesi
Riabilitazione: Casa
Famiglia: 2 (Schiz.: n. 1 – Dist. Ment. Org. + Alcol.: n.1) + Progetto Lavoro e
Borsa Lavoro.
g) 3 utenti (due uomini e una donna) sono migliorati fino al livello 9 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto,presenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa in carico: da due anni
ad alcuni mesi
Riabilitazione: nessuna:
guariti esclusivamente con mezzi farmacologici, hanno ripreso la
propria attività lavorativa
precedente all’episodio morboso, continuando a farsi vedere con frequenza 1-3
mesi).
C) Livello iniziale: 2 (cioè: sono presenti una o più motivazioni, è
presente la capacità di definire consensualmente un obiettivo e di pianificarne
il raggiungimento, assenza di abilità lavorative, assenza di capacità sociali,
presenza di sintomi psicopatologici) n. 23 utenti, dei quali al 31/12/98: 4 persi di vista – dei quali 1 senza che sia stato specificato il
livello di miglioramento raggiunto al momento della cessazione del rapporto con
i Servizi - ( affetto da Dist. Ment.
Org. in comorb. con Schiz,); degli altri 22:
a) 7 utenti (6 uomini e 1 donna) non hanno ottenuto alcun
miglioramento, restando al livello 2..
Presa in carico: da 5 anni
ad alcuni mesi.
Riabilitazione: a domicilio:
n1 (Schiz di 49 anni)
Persi di vista: 3 (1 Rit. Ment. – 2 Dist. Ment. Org.)
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo:
1 persona con dist. cron.
dell’umore.
3 persone affette da
schizofrenia
1 affetta da Rit. Ment.
b) 1 utente (uomo, di 32 anni, in carico dal ’97, affetto Dist. Ment.
Org.) raggiunge il livello 3, (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, ma non utilizzate o mal
utilizzate, assenza di capacità sociali, presenza di sintomi psicopatologici), ma è perso di vista.
c) 1 donna di 29 anni, in carico dal 1989, affetta da Rit. Ment.,
inserita in Centro Diurno, raggiunge il livello 4 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto, cioè in presenza dell’operatore che dà l’input e indica i
vari passaggi, assenza di capacità sociali, presenza di sintomi
psicopatologici).
d) 1 utente (uomo, di 25 anni, in carico dal ’97, affetto da
Schizofrenia in comorb. con Rit.Ment.) ha raggiunto il livello 5 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto - cioè in presenza dell’operatore che dà l’input e indica
i vari passaggi, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Riabilitazione: dopo un
periodo al Centro Diurno, è poi passato al Progetto Lavoro.
e) 4 utenti (tutte donne) hanno raggiunto il livello 6 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento. Sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto; assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 13 anni
ad alcuni mesi.
Riabilitazione: a domicilio:
n. 1
al Progetto Lavoro (ENAIP): n. 1
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo:
2 persone affette da dist.
cron. dell’Umore
1 affetta da schiz.
f) 1 uomo, di 76 anni, affetto da Dist. dell’Umore, in carico dal ’96,
è migliorato fino ad arrivare al livello 7 (cioè: sono
presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati,utilizzate anche in
ambiente non protetto, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo: 1 persona affetta da dist. cron. Umore.
g) 6 utenti (4 uomini e 2 donne) hanno raggiunto il livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 5 anni
ad alcuni
Riabilitazione: a domicilio
n. 2
al Progetto Lavoro: n. 1
in Borsa Lavoro: n. 1
Movimenti registrati tra
l’una e l’altra tappa riabilitativa: 1 uomo di 40 anni ha
progredito nelle Borse
Lavoro, da attività puramente manuale ad altre attività
di concetto, cambiando sede
del lavoro.
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo: nessuno
h) 1 donna, di 50 anni, in carico dal 97, affetta da Disturbo
dell’Umore, ha raggiunto il livello 9 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, utilizzate anche in ambiente
non protetto,presenza di capacità sociali, assenza di sintomi psicopatologici).
D) Livello iniziale: 3 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, ma non utilizzate o mal
utilizzate, assenza di capacità sociali, presenza di sintomi psicopatologici)..n. 52 utenti,
dei quali al 31/12/98: (oltre a 2 persi di vista):
a) 7 utenti (tutte donne) non hanno ottenuto alcun miglioramento,
restando al livello 3
Presa in carico: da 3 anni
ad alcuni mesi
Riabilitazione: a domicilio
(in RSA Marlia): n. 2 (1 Rit. Ment. – 1 Dist. Ment. Org.)
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo: 1 persona affetta da
schizofrenia.
b) 1 uomo, di 53 anni, affetto da Dist. d’Ansia, in carico dal ’91, è
arrivato al livello 4
(cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto, cioè in presenza dell’operatore che dà l’input e indica i
vari passaggi, assenza di capacità sociali, presenza di sintomi
psicopatologici).
Riabilitazione:
nessuna
c) 6 utenti (1 uomo e 5 donne) hanno raggiunto il livello 5 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto - cioè in presenza dell’operatore che dà l’input e indica
i vari passaggi, assenza di capacità sociali, assenza di sintomi psicopatologici).
Presa
in carico: da 10 anni ad alcuni mesi
Riabilitazione: a
domicilio: n.3 (1 schiz.di 22 anni, successiv. persa di vista per volontà dei
genitori, 2 Rit.Ment. di 30 e 42 anni)
Persi
di vista: 1 (donna di 22 anni, affetta da schiz.)
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo: 2 persone affette da
Schizofrenia - 3 persone affette da Ritardo Mentale
d) 8 utenti (4 uomini e 4 donne) hanno raggiunto il livello 6 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento. Sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto; assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa
in carico: da 10 anni ad alcuni mesi
Riabilitazione: a
domicilio : n. 4 (1 donna schiz. di 58 anni in RSA; 2 donne affette
da Dist. Umore e 1 donna da
Dist. di Person.)
Progetto Lavoro: n.1 (1
donna schiz.)
Considerazioni utili per il miglioramento del Servizio: Persone con
necessità di intervento riabilitativo:
3
persone affette da Dist. cronici dell’Umore
1 persone affette da Schiz.
2
affette da Dist. di Person.
e) 7 utenti (3 uomini e 4 donne) hanno raggiunto il livello 7 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati,utilizzate anche in
ambiente non protetto, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 8 anni ad alcuni mesi
Riabilitazione: a domicilio: 1 (in RSA a
Marlia- donna affetta da Dist. Umore di 70 anni).
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo: 3 persone
affette da Dist. cron.
dell’Umore
3 persone affette da
Schizofrenia
1 persona affetta da
Alcolismo cron.
g) 6 utenti (5 uomini e 1 donna) hanno raggiunto il livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa
in carico: da 7
anni ad alcuni mesi.
Riabilitazione: Progetto
Lavoro: n..1
Borsa Lavoro: n:..1
Coop. Soc.: n. ..1
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
3
persone affette da Disturbi cronici dell’Umore.
2
persone affette da Schizofrenia.
h) 17 utenti (11 uomini e 6 donne) raggiungono il livello massimo, cioè
9 (cioè: sono presenti una o più motivazioni, è
presente la capacità di definire consensualmente un obiettivo e di pianificarne
il raggiungimento, sono presenti le abilità necessarie per raggiungere gli
obiettivi fissati, utilizzate anche in ambiente non protetto,presenza di
capacità sociali, assenza di sintomi psicopatologici).
Presa
in carico: da
12 anni ad alcuni mesi.
Riabilitazione: a
domicilion. 2
Centro Diurno: n. 1
Progetto Lavoro: n.1
Borsa Lavoro: n. 1
Riprende il proprio lavoro
sul libero mercato: n. 1
E) Livello iniziale: 4 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo in
ambiente protetto, cioè in presenza dell’operatore che dà l’input e indica i
vari passaggi, assenza di capacità sociali, presenza di sintomi
psicopatologici):
n. 26 utenti, dei quali al 31/12/98:
a) 9 utenti (6 uomini e 3 donne) non hanno ottenuto alcun
miglioramento, restando al livello 4
Presa
in carico: da 3 anni ad alcuni mesi.
Riabilitazione: a
domicilio: n 1 (in RSA, a Marlia)
Centro Diurno: n. 2
Progetto Lavoro (Enaip): n1
Progetto Lavoro ANFFAS: n.1
Coop. Sociale: n.1
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
1
persona affetta Dist. Cron.dell’Umore
2 persone affette da Schiz.
b) 5 utenti (3 uomini e 2 donne) raggiungono il livello 5 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo
in ambiente protetto - cioè in presenza dell’operatore che dà l’input e indica
i vari passaggi, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 3
anni ad alcuni mesi
Riabilitazione: a
domicilio: n. 1
al Centro Diurno: n. 2 (di
cui poi 1 va sul libero mercato di lavoro)
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
1
persona affetta da Dist. Cron. dell’Umore in comorb. con Rit.Ment.
1 persona affetta da Sciz.
1 persona affetta da Rit.
Ment.
c) 3 utenti (donne) raggiungono il livello 6 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento. Sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto; assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa
in carico: da 2
anni ad alcuni mesi.
Riabilitazione: a
domicilio: n. 1 (schiz.)
Lavora sul libero mercato:
n. 1 (Schiz.)
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
2
persone affette da Schiz.
1 affetta da dist. cronico
dell’Umore
d) 2 utenti (donne) raggiungono il livello 7 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati,utilizzate anche in
ambiente non protetto, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 5
anni ad alcuni mesi
Riabilitazione:
nessuna
Considerazioni utili per il miglioramento del Servizio - Persone con necessità di intervento
riabilitativo: 2 persone affette da Schiz.
e) 5 utenti (4 uomini e 1 donna) raggiungono il livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa
in carico: da 4 anni ad alcuni mesi
Riabilitazione: a
domicilio: n. 1
In C.D.: n1
In B.L.: n. 1
Libero Mercato del lavoro: n. 1
Considerazioni utili per il miglioramento del Servizio - Persone con
necessità di intervento riabilitativo: 1 persona affetta da
Schizofrenia
f) 2 utenti (donne) raggiungono il punteggio 9 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto,presenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 2 anni ad alcuni mesi
Riabilitazione: nessuna
F) Livello iniziale: 5 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, ma utilizzate solo in
ambiente protetto - cioè in presenza dell’operatore che dà l’input e indica i
vari passaggi, assenza di capacità sociali, assenza di sintomi psicopatologici)
n. 16 utenti, dei quali al
31/12/98:
a) 9 utenti (4 uomini e 5 donne) non hanno ottenuto alcun
miglioramento, restando al livello 5
Presa
in carico: da 6
anni ad alcuni mesi.
Riabilitazione: a
domicilio: n. 4 (di queste 3 in RSA)
Borsa Lavoro: 1 (Rit. Ment.)
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
2
persone affette da Dist. Cron. dell’Umore.
1
persona affetta da Schiz.
3
persone affette da Rit. Ment.
b) 3 utenti (2 uomini – 1 donna) arrivano al livello 6 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento. Sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto; assenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 3 anni ad alcuni mesi
Riabilitazione: a
domicilio: n. 1 (che successivamente passa al CD)
Al Centro Diurno: n. 3 (1
proveniente dal domicilio, 1 va poi in Borsa Lavoro)
c) 2 utenti (donne) arrivano al livello 7 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati,utilizzate anche in
ambiente non protetto, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da
11 a 2 anni.
Riabilitazione: a
domicilio: n. 1
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
1
pers. Affetta da Schiz.
1
persona affetta da Dist. cron. dell’Umore
d) 2 utenti (1 uomo – 1 donna) raggiungono il livello 9 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto,presenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 10 a 8 anni
Riabilitazione:
in Borsa Lavoro: n. 2
G) Livello iniziale: 6 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento. Sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, utilizzate anche in ambiente
non protetto; assenza di capacità sociali, presenza di sintomi psicopatologici) .n.
98 utenti di cui: 12 Persi di vista,
1 dei quali senza che sia stato specificato il livello di miglioramento
raggiunto al momento della cessazione del rapporto con i Servizi); degli altri
97, al 31/12/98:
a) 27 utenti (16 uomini e 11 donne) non hanno ottenuto alcun
miglioramento, restando al livello 6
Presa
in carico: da 5 anni ad alcuni mesi
Riabilitazione: a
domicilio n. 7 (di cui 1 in RSA Marlia) ( Dist. Umore n 2 – Dist.
d’Ansia n. 1 – Schiz. n. 3 –
Alcool. In com. con Dist, Person. n . 1
Coop. Soc. n. 1 (Alcool. Con Dist di Pers.)
Lib. Merc, del Lavoro: n. 1
(Dist. Umore con Alcool.)
Persi
di vista: n. 5 (Dist. Umore: n. 4, di cui
1 in comorb. con Ritardo Ment.- Dist.
Fittizi n. 1).
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
9
persone affette da dist. cron. dell’Umore
12
affette da Schizofr.
1
affetta da Dist. di Person.
b) 19 utenti (10 uomini e 9 donne) migliorano arrivando al livello 7 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati,utilizzate anche in
ambiente non protetto, assenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 11 anni ad alcuni mesi.
Riabilitazione: a domicilio n. 7 (di cui 5 in RSA a Marlia, due al proprio domicilio;
queste ultime sono affette:
1 da Schiz, - 1 da Dist. di Pers.)
Libero Mercato del lavoro: 1
(Rit. Ment.)
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
7
persone affette da Dist. cron. dell’Umore
5
persone affette da Schiz.
1
persona affetta da Dist. di Person.
3
persone affette da Rit. Ment.
c) 27 utenti (13 uomini e 14 donne) migliorano arrivando al livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi psicopatologici).
Presa
in carico: da 4 a 2 anni.
Riabilitazione: a
domicilio n. 4 (Dist. Umore: n. 1 – Schiz. n. 2 – Dist. Person. n. 1)
In Borsa Lavoro: 1 (Dist.
Umore)
Libero Mercato del lavoro: 5
(Dist. Umore 3 di cui in comorb. con
Dist. d’Ansia n. 1, con
Dist. di Person. n. 1, con Tossicodip. n. 1 – Schiz. n 1 – Dist. di Person. n.
1).
Persi
di vista: n 5 (tutti di un medico) (4
Dist. Umore di cui in comorb. con
Alcoolismo, 1 Dist.
d’Ansia).
Considerazioni utili per il miglioramento del Servizio- Persone con necessità di intervento riabilitativo:
5
persone affette da Schiz.
7 persone affette da Dist.
cron. dell’Umore.
d) 23 utenti (14 uomini e 9 donne) migliorano arrivando al livello 9 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto,presenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da 6 anni ad alcuni mesi.
Riabilitazione: a
domicilio: 1 (Schiz)
Libero Mercato Lavoro: n. 8
(5 Dist. Umore di cui 2 in comorb. con
Tossicod. – 2 Dist. d’Ansia
– 1 Dist. Alimentazione).
H) Livello iniziale: 7 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati,utilizzate anche in ambiente
non protetto, assenza di capacità sociali, assenza di sintomi psicopatologici).n. 8 utenti, dei quali al
31/12/98:
a) 5 utenti (2 uomini e 3 donne) non hanno ottenuto alcun
miglioramento, restando al livello 7
Presa
in carico: da 3
anni ad alcuni mesi
Riabilitazione: a
domicilio: n. 2 (1 Dist. Umore – 1 Schiz. In comorb. Con Dist.
Umore – che durante l’anno
approda al libero mercato del lavoro).
Libero Mercato: n. 1 (Schiz. In comorb. con Dist. Umore)
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
2
persone affette da dist. cron. dell’Umore
1
persona affetta da Schiz.
b) 3 utenti (1 uomo, 2 donne) migliorano fino al livello 8 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici).
Presa in carico: da 7 anni ad alcuni mesi
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo:
2
persone affette da Dist. cron. dell’Umore
1
persona affetta da R. Ment.
I) Livello iniziale: 8 (cioè: sono presenti una o
più motivazioni, è presente la capacità di definire consensualmente un
obiettivo e di pianificarne il raggiungimento, sono presenti le abilità
necessarie per raggiungere gli obiettivi fissati, utilizzate anche in ambiente
non protetto, presenza di capacità sociali, presenza di sintomi
psicopatologici)n..
335 utenti, di cui: 33 Persi di vista, 20
dei quali senza che sia stato specificato il livello di miglioramento raggiunto
al momento della cessazione del rapporto con i Servizi) degli altri 315, al
31/12/98:
a) 140 utenti (53 uomini e 87 donne) non hanno ottenuto alcun
miglioramento, restando al livello 8
Riabilitazione: a domicilio: 17 (di cui 3 in RSA Marlia)
Centro Diurno: 2
Progetto Lavoro: 1
Borsa Lavoro: 4
Coop. Soc.: 1
Libero Merc. Lavor: 6
Considerazioni utili per il miglioramento del Servizio- Persone con
necessità di intervento riabilitativo: non è possibile dai dati
disponibili, ricavare alcunché di attendibile.
b) 195 utenti (70 uomini – 125 donne) migliorano fino al livello 9 (cioè:
sono presenti una o più motivazioni, è presente la capacità di definire
consensualmente un obiettivo e di pianificarne il raggiungimento, sono presenti
le abilità necessarie per raggiungere gli obiettivi fissati, utilizzate anche
in ambiente non protetto,presenza di capacità sociali, assenza di sintomi
psicopatologici).
Presa
in carico: da
13 anni ad alcuni mesi.
Riabilitazione: a
domicilio 3 (di cui 1 in RSA a Marlia) (Dist. Umore)
Libero Mercato Lavoro: 42 (Dist. Umore 29 di cui 2 in comorb. con
Dist. d’Ansia, 1 con
Alcolismo – Dist. d’Ansia n. 8, di cui n1 in comorb. con Dist Umore - Schiz.
N.3 – Dist.Alimentazione: 2 –
Manca la valutazione
iniziale di un utente (che non è stato valutato nemmeno alla fine e che
comunque è stato poi perso di vista).
Hanno
totalizzato punteggio 7 (sulla base della scala di valutazione usata: scomparsa
di disturbi psicopatologici, anche con persistenza di incapacità sociali): n36
Hanno totalizzato punteggio
8 (sulla base della griglia di Valutazione utilizzata: cioè: presenza di
capacità sociali, anche in presenza di sintomi psicopatologici): n.213
Hanno
totalizzato punteggio 9 (cioè: presenza di capacità sociali, assenza di
alterazioni psicopatologiche): n. 254
Si tratta fondamentalmente
di persone affette da disturbi dell’Umore, che hanno recuperato lo stato di
benessere psichico. Il loro numero non coincide con quello dei dimessi perché,
spesso, per timore di ricadute, gli utenti continuano a venire a visita “di
controllo” a periodi intervallari inferiori a quelli decisi per la dimissione
(che nel ’98, nella II U.O. di Psichiatria, era stata stabilita in 6 mesi, in
accordo con le UUOO di Psichiatria professionalmente più avanzate, come Verona
Sud).
Escludendo
le persone affette da Disturbi mentali organici, per ovvie ragioni, quelle
affette da quadri risolvibili con psicoterapia (come i disturbi d’ansia, i
disturbi alimentari psicogeni ecc.), e le persone già inserite in un percorso
riabilitativo (che magari andrebbe verificato e cambiato in caso di assenza di risultati),
sapendo che i quadri acuti dei disturbi dell’umore, se ben curati
farmacologicamente, guariscono rapidamente (questa è la spiegazione dei
risultati positivi che si incontra, ad es. da livello zero ben 22 casi
raggiungono rapidamente il livello 8 e 12 quello 9), prendiamo in esame solo le
persone affette da schizofrenia, disturbi depressivi cronici, disturbi di
personalità, alcolismo cronico e ritardo mentale (cioè quelle che trarrebbero
vantaggio dalla Riabilitazione Psicosociale), che, prese in carico dai Servizi,
trattate con la sola terapia farmacologica, non sono migliorate o lo sono in
maniera insoddisfacente (cioè o restano invariati o riescono a raggiungere
livelli di funzionamento insoddisfacenti, cioè fino al livello 7 – Assenza di
capacità sociali -), evidenziate nelle schede dell’allegato 1 sotto la voce: Persone
con necessità di intervento riabilitativo. Non vengono prese in esame le
persone che già sono inserite in un percorso riabilitativo, anche se minimo e
insufficiente.
Persone che necessitano di intervento riabilitativo
(livelli di disabilità da 0 a 7):
a)
livello di disabilità iniziale 0 n. 14
di
cui Ritardi Mentali n. 2
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n.12
b)
livello di disabilità iniziale 1 n. 13
di
cui Ritardi Mentali n. 3
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 10
c)
livello di disabilità iniziale 2 n. 9
di
cui Ritardi Mentali n. 1
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 8
d)
livello di disabilità iniziale 3 n. 16
di
cui Ritardi Mentali n. 3
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 13
e)
livello di disabilità iniziale 4 n. 11
di
cui Ritardi Mentali n. 1
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 10
f)
livello di disabilità iniziale 5 n. 8
di
cui Ritardi Mentali n. 3
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 5
g)
livello di disabilità iniziale 6 n. 38
di
cui Ritardi Mentali n. 3
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 35
h)
livello di disabilità iniziale 7 n. 3
di
cui Ritardi Mentali n. 0
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 3
Totale persone con livello iniziale di disabilità da 0 a 7 che
necessitano di intervento riabilitativo: n.112 di cui affetti da: Ritardo
Mentale n.16
Schizofren.-Dist.Personalità.-Dist.Cron.
Umore –alcolismo cron. n. 96